Тактика фельдшера выездной бригады скорой медицинской помощи при неотложных состояниях при травмах, синдроме длительного сдавливания
Государственное
бюджетное образовательное учреждение среднего профессионального образования
«Бугурусланский медицинский колледж»
Выпускная
квалификационная работа
Тема:
тактика фельдшера выездной бригады СМП при неотложных состояниях при травмах,
синдроме длительного сдавливания.
Выполнил Нефедов Андрей
Сергеевич
Руководитель Кириченко В. В.
г.
Бугуруслан. 2014г.
Содержание
Введение
Глава 1. Характеристика работы государственного
бюджетного учреждения здравоохранения Оренбургской области «Бугурусланская
станция скорой медицинской помощи»
1.1
Организация скорой медицинской помощи населению г. Бугуруслан ГБУЗ БГБ «ССНМП»
.2
Задачи и функции ГБУЗ БГБ «ССНМП»Глава
2. Особенности организации и оказания неотложной медицинской помощи при неотложных
состояниях при травмах, синдроме длительного сдавливания
2.1
Техническое оснащение транспортных средств ГБУЗ БГБ «ССНМП»
.2
Характеристика травм и первая медицинская помощь при различных видах травм,
неотложных состояниях при травмах, синдроме длительного сдавливания
.3
Основные принципы и правила транспортировки (переноски и перевозки) больных и
пострадавших
.4
Ответственность медицинских работников станции скорой медицинской помощи за
неоказание помощи пострадавшему
Глава 3. Практическая часть
Заключение
Список литературы
Приложения
Введение
Травматизм является одной из важнейших
медико-социальных проблем современности для большинства стран мира. На
протяжении всего XX в. и особенно в течение последних лет актуальность проблемы
травматизма росла. Сегодня в экономически развитых странах мира травмы занимают
третье место среди причин смерти населения, причем среди трудоспособного
возраста.
Есть два обстоятельства, которые выделяют травмы
среди других патологических состояний человека.
- связано с внезапностью травм.
- связано с тем, что этот фактор
неблагоприятного воздействия на организм человека, как правило, становится
ясным сразу.
Эпидемиологическая ситуация с травматизмом в
России крайне напряженная. Ежегодно в стране регистрируется более 12 млн.
случаев травм и отравлений, из них травмы составляют 93%, отравления - 1 %,
другие несчастные случаи - 6 %. Средний уровень травматизма составляет 120-130
случаев на 1000 населения. Травматизм у мужчин в 1,5-2 раза выше, чем у женщин.
Травмы и отравления встречаются в любом возрасте, но чаще в трудоспособном.
По уровню первичной заболеваемости взрослого
населения травматизм занимает второе место, после болезней органов дыхания, от
80 до 90%. В заболеваемости с временной утратой трудоспособности по среднему
числу дней нетрудоспособности ему принадлежит второе место (15-16 дней на 100
работающих), а по числу случаев на 100 работающих - третье место (10-11 случаев
на 100 работающих).
Особенностью травматизма является не только его
широкое распространение, но и тяжелые исходы. В 2001 г. удельный вес
травматизма в структуре смертности населения России был на втором месте (14,0
%). Последствия травм, отравлений и других внешних воздействий в структуре
первичной инвалидности занимают третье место (6,5%). Актуальность дипломной
работы заключается в том, что, в связи с увеличением количества травматизма в
России (особенно в последние годы), особое беспокойство вызывает не просто рост
травматизма, а то обстоятельство, что отмечается рост травматизма со
смертельным исходом, с переходом на инвалидность, с временной утратой
трудоспособности. Сегодня в экономически развитых странах мира травмы занимают
3 место среди причин смерти населения, причем травмы уносят жизни людей
наиболее молодого трудоспособного возраста. Среди мужчин в возрастных группах
от 1 года до 44 лет смертность от травм занимает 1-е место. Поэтому в
сложившейся ситуации особую значимость приобретает профессиональная роль
медицинских работников скорой медицинской помощи в своевременном и
высококвалифицированном оказании скорой медицинской помощи пострадавшим.
Цели дипломной работы:
1. Оценка особенностей
организации и оказания скорой медицинской помощи населению гор. Бугуруслан при
неотложных состояниях при травмах, синдроме длительного сдавливания государственным
бюджетным учреждением здравоохранения Оренбургской области «Бугурусланская
станция скорой медицинской помощи»
. Разработка предложений по
улучшению качества оказания скорой медицинской помощи населению при неотложных
состояниях при травмах, синдроме длительного сдавливания.
. Анализ рекомендаций, которые
помогут в диагностике и неотложной помощи на догоспитальном этапе.
Для реализации поставленных
целей сформулированы следующие задачи: 1. Изучить учебную и научную литературу
по теме.
. Изучить нормативно-правовые
документы, регламентирующие деятельность службы скорой медицинской помощи.
. Охарактеризовать работу
государственного бюджетного учреждения здравоохранения Оренбургской области
«Бугурусланская станция скорой медицинской помощи» по оказанию скорой
медицинской помощи пострадавшим при неотложных состояниях при травмах, синдроме
длительного сдавливания.
. Разработать буклеты - памятки
по профилактике травматизма населению гор. Бугуруслан с целью уменьшения
травматизма, снижения количества случаев с переходом на инвалидность и со
смертельным исходом.
Практическая часть дипломной
работы проводилась на базе ГБУЗ БГБ «Станция скорой неотложной медицинской
помощи» гор. Бугуруслан.
Объектом исследования стала
деятельность медицинского персонала по организации и оказанию скорой помощи
населению при неотложных состояниях при травмах, синдроме длительного
сдавливания на базе ГБУЗ БГБ «Станция скорой неотложной медицинской помощи»
гор. Бугуруслан.
Предметами исследования
явились:
статистические отчеты за период
с 2011 по 2013 годы;
медицинский персонал ГБУЗ БГБ
«Станция скорой неотложной медицинской помощи» гор. Бугуруслан, оказывающий
помощь населению при травмах, синдроме длительного сдавливания.
Для получения объективных
результатов были использованы следующие методы исследования:
общетеоретический (изучение
учебной и научной литературы, нормативно - правовой документации);
статистический (сбор, обработка
информации);
наблюдение;
аналитический.
Глава 1.
Характеристика работы государственного
бюджетного учреждения здравоохранения Оренбургской области «Бугурусланская
станция скорой медицинской помощи»
.1 Организация скорой медицинской помощи
населению г. Бугуруслан ГБУЗ БГБ «ССНМП»
Станция скорой медицинской помощи является
лечебно-профилактическим учреждением, предназначенным для оказания
круглосуточной скорой медицинской помощи взрослому и детскому населению, как на
месте происшествия, так и в пути следования в стационар. При состояниях,
угрожающих здоровью или жизни граждан, вызванных внезапными заболеваниями,
обострением хронических заболеваний, несчастными случаями, травмами и
отравлениями, осложнениями беременности и при родах.
Станции скорой медицинской помощи создаются в
городах с населением свыше 50-ти тысяч человек как самостоятельные
лечебно-профилактические учреждения. В населенных пунктах с численностью
жителей до 50 тысяч организуются отделения скорой медицинской помощи в составе
городских, центральных районных и других больницах. В городах с населением
более 100 тысяч человек, с учетом протяженности населенного пункта и рельефа
местности, организуются подстанции скорой медицинской помощи, как подразделения
станций.
Станцию скорой медицинской помощи возглавляет
главный врач, который руководствуется в своей деятельности законодательством
Российской Федерации, нормативными и методическими документами Министерства
здравоохранения Российской Федерации, Уставом станции скорой медицинской
помощи, приказами и распоряжениями вышестоящего органа управления
здравоохранением.
Основной функциональной единицей станции скорой
медицинской помощи является выездная бригада (фельдшерская, врачебная,
интенсивной терапии и другие узкопрофильные специализированные бригады).
Структура станции скорой медицинской помощи:
оперативный (диспетчерский) отдел;
отдел связи;
отделение медицинской статистики с архивом;
кабинет для приема амбулаторных больных;
помещение для хранения медицинского оснащения
бригад и подготовки к работе медицинских укладок;
помещение для хранения запаса медикаментов,
оборудованное пожарной и охранной сигнализацией;
комнаты отдыха для врачей, среднего медицинского
персонала, водителей санитарных автомашин;
помещение для приема пищи дежурным персоналом;
административно-хозяйственные и другие
помещения;
гараж, крытые стоянки-боксы, огороженная
площадка с твёрдым покрытием для стоянки машин.
Отдел связи организует коммуникационную связь
между всеми подразделениями станции скорой медицинской помощи. Станция
обеспечена городской телефонной связью из расчета 2 ввода на 50 тыс. населения,
радиосвязью с выездными бригадами и прямой связью с лечебно-профилактическими
учреждениями города.
Для осуществления контрольных выездов на станции
скорой медицинской помощи с числом вызовов свыше 75 тыс. в год выделяется одна
автомашина без специального оборудования. На станциях с числом выездов свыше
500 тыс. в год для этой цели выделяется две легковые автомашины транспортные на
каждые 500 тыс. вызовов. Санитарный автотранспорт бригад скорой медицинской
помощи должен систематически подвергаться дезинфекционной обработке. В случаях,
когда транспортом станции скорой медицинской помощи перевезен инфекционный
больной, автомашина подлежит обязательной дезинфекции, которая осуществляется
персоналом больницы, принявшей больного. Станция скорой медицинской помощи гор.
Бугуруслана является структурным подразделением ГБУЗ «Бугурусланская ГБ».
Бугурусланская городская станция скорой медицинской помощи обслуживает
население г. Бугуруслан и прилегающих городу посёлков в радиусе 15 км. Согласно
приказу МС РФ № 179 от 01 января 2004 года доезд до больных и пострадавших в г.
Бугуруслан составляет от 5 до 15 минут.
Станция расположена в центре города по улице
Комсомольская 98 в приспособленном здании с централизованным отоплением и
водоснабжением. Согласно штатному расписанию учреждения организованы 6 бригад.
График работы сотрудников составлен посменно с 24 - часовой продолжительностью
смены.
.2 Задачи и функции ГБУЗ БГБ «ССНМП»»
В своей деятельности станция скорой медицинской
помощи руководствуется следующими задачами и функциями:
) Круглосуточное оказание первой медицинской
помощи заболевшим и пострадавшим, находящимся вне лечебно-профилактических
учреждений, при катастрофах и стихийных бедствиях.
) Своевременная транспортировка больных, в том
числе инфекционных, пострадавших и рожениц, нуждающихся в экстренной
стационарной помощи.
) Оказание помощи больным и пострадавшим,
обратившимся за помощью непосредственно на станцию.
) Обеспечение преемственности в работе
лечебно-профилактическими учреждениями города по оказанию скорой медицинской
помощи населению. 5) Организация методической работы, разработка и проведение
мероприятий по оптимизации оказания скорой медицинской помощи на всех этапах.
) Взаимодействие с органами местной власти, МВД,
ГИБДД, пожарными частями и другими оперативными службами города.
) Проведение мероприятий по подготовке к работе
в чрезвычайных ситуациях.
) Извещение органов управления здравоохранением
административной территории и соответствующих органах обо всех чрезвычайных
происшествиях и несчастных случаях в зоне обслуживания станции.
) Равномерное комплектование выездных бригад
медицинским персоналом по всем сменам и полное обеспечение их согласно табелю
оснащения.
) Выполнение норм санитарно-гигиенического
противоэпидемического режима.
) Соблюдение правил и техники безопасности
труда.
Глава 2. Особенности
оказания скорой медицинской помощи при неотложных состояниях при травмах,
синдроме длительного сдавливания
.1 Техническое оснащение транспортных средств
ГБУЗ БГБ «ССНМП»
ГБУЗ БГБ «ССНМП» оснащена автомобильным транспортом.
Транспорт ГБУЗ БГБ «ССНМП» подразделяется на основной и вспомогательный.
Основной транспорт оказывает непосредственное участие при оказании услуг скорой
медицинской помощи. Вспомогательный транспорт предназначается для контроля
процесса оказания скорой медицинской помощи, а также для административно -
хозяйственных нужд ГБУЗ БГБ «ССНМП» Расчет потребности основного транспорта
осуществляется в соответствии с приказом Министерства здравоохранения СССР от
25.03.1976 N 300.
Режим работы машин ГБУЗ БГБ «ССНМП» определяется
ГБУЗ «Бугурусланская городская больница»
Основные параметры и размеры автомобилей ГБУЗ
БГБ «ССНМП», общие технические требования к салонам автомобилей, оснащение
автомобилей и требования безопасности соответствуют стандарту ОСТ 91500.07.0001-2002
«Системы стандартизации в здравоохранении Российской Федерации».
Перечень оснащения автомобиля скорой медицинской
помощи:
. Аппарат искусственной вентиляции лёгких с
ручным приводом
. Редуктор-ингалятор кислородный с 2-литровым
баллоном (рисунок 1)

Рисунок 1 Редуктор-ингалятор кислородный с
2-литровым баллоном
. Тележка-каталка со съёмными кресельными
носилками (рисунок 2) .
Рисунок 2 Тележка-каталка со съёмными кресельными
носилками
. Носилки бескаркасные (рисунок 3)

Рисунок 3 Носилки бескаркасные
. Комплект шин транспортных складных (рисунок
4).

Рисунок 4 Комплект шин транспортных складных
. Набор фельдшерский
Перечень оснащения автомобиля скорой медицинской
помощи класса «В» к приказу Министерства Здравоохранения и Социального Развития
России от 01.12.05 г. № 752:
. Дефибриллятор с универсальным питанием
(рисунок 5).
Рисунок 5 Дефибриллятор с универсальным питанием
. Электрокардиограф трехканальный с
автоматическим режимом (рисунок 6).

Рисунок 6 Электрокардиограф трехканальный с
автоматическим режимом
. Аппарат управляемой и вспомогательной
искусственной вентиляции легких для скорой помощи.
. Редуктор - ингалятор кислородный с 2-х
литровым баллоном
. Аппарат ингаляционного наркоза газовой смесью
кислорода и закиси азота портативный в комплекте с баллоном 1 литр (рисунок 7).
Рисунок 7 Аппарат ингаляционного наркоза газовой
смесью кислорода и закиси азота портативный в комплекте с баллоном 1 литр
. Электроотсасыватель хирургический с
бактериальным фильтром (рисунок 8).
Рисунок 8 Электроотсасыватель хирургический с
бактериальным фильтром
. Экспресс-измеритель концентрации глюкозы в
крови портативный (рисунок 9).
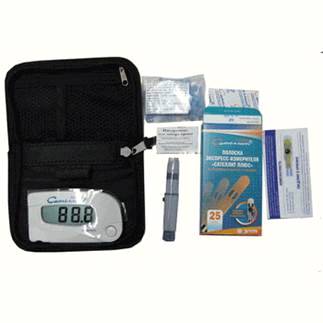
Рисунок 9 Экспресс-измеритель концентрации
глюкозы в крови портативный
. Пульсоксиметр (рисунок 10).
Рисунок 10 Пульсоксиметр
. Тележка - каталка со съемными носилками.
. Приемное устройство с поперечным и продольным
перемещением.
. Носилки продольно и поперечно складные на
жестких опорах.
. Носилки бескаркасные.
. Укладка врача скорой медицинской помощи.
. Штатив разборный для внутривенных вливаний.
. Набор акушерский (рисунок 11).

Рисунок 11 Набор акушерский
. Набор реанимационный малый для скорой
медицинской помощи (включая АДР 1200).
. Контейнер термоизоляционный с автоматическим
поддержанием температуры инфузионных растворов (рисунок 12).
Рисунок 12 Контейнер термоизоляционный с
автоматическим поддержанием температуры инфузионных растворов
18. Баллон с вентилем под кислород (10 литров) и
под закись азота (10 литров).
. Комплект шин транспортных складных.
В настоящее время все бригады скорой медицинской
помощи используют сумку (ящик) врача скорой медицинской помощи для
транспортировки инструментария и медикаментозного обеспечения на все вызова,
перевозки, переноски и хранения специально подобранного комплекта инструментов,
перевязочных материалов и медикаментов, необходимых для оказания неотложной
медицинской помощи (рисунок 13).

Рисунок 13 Сумка (ящик) врача скорой медицинской
помощи
Сумка (ящик) врача скорой медицинской помощи
комплектуется коробкой, предназначенной для укладки трахеотомического набора,
пенопластовой ампульницей с отверстиями для ампул объемом 1-2 мл в количестве
99 штук.
скорый медицинский помощь травма
2.2 Характеристика травм и первая медицинская
помощь при различных видах травм
Травма (от греч. Trauma) - повреждение тканей
организма с нарушением их целостности, функций, возникшее от воздействия
внешних причин. Травма - понятие широкое, это переломы и вывихи конечностей,
ранение мягких тканей, ушибы, повреждения внутренних органов и т.д. Любая
травма отражается на деятельности всего организма. Таким образом, в основные
задачи медицинских работников будут входить мероприятия в месте травмы
(перевязка раны, остановка кровотечения, иммобилизация - обездвиживание места
травмы) и общие мероприятия (снять боль, согреть, успокоить и т.д.).
В зависимости от условий,
приведших к травме, различают следующие травмы:
· травмы
непроизводственного характера:
. транспортные
(железнодорожные, автомобильные, трамвайные и т. д.);
. при пешеходном
движении;
. бытовые;
. спортивные;
. прочие;
· травмы
производственного характера (промышленные, сельскохозяйственные);
· травмы умышленные
(военные и др.).
По виду повреждающего фактора:
· механические;
· термические;
· химические;
· операционные;
· лучевые и др.
По характеру повреждения:
· закрытые (без
повреждения кожи и слизистых оболочек);
· открытые (повреждены
кожа и слизистые оболочки);
· проникающие в
полости (с повреждением брюшины, плевры, синовиальной оболочки и т. д.);
· не проникающие в
полости (без повреждения барьерных перегородок);
· одиночные;
· множественные;
· простые
(повреждения только одного участка тканей);
· комбинированные
(повреждения нескольких органов).
По месту приложения
травмирующей силы:
· прямые (повреждение
наступило в зоне травмы);
· непрямые
(повреждение наступило в отдалении от зоны травмы).
По времени воздействия:
· острые (возникают
сразу после воздействия);
· хронические
(появляются в результате многократного воздействия травмирующего агента).
Травматизм - совокупность травм, повторяющихся
при определенных обстоятельствах у одинаковых групп населения за определенный
отрезок времени. Это статистический показатель, который показывает
эпидемиологию различного вида травм, ее опасность и указывает пути
профилактики.
Виды травматизма:
. Производственный: промышленный,
сельскохозяйственный;
. Не производственный: бытовой, уличный, дорожно-транспортный,
спортивный (организованный/неорганизованный). Детский (школьный, дошкольный,
организованный/неорганизованный).
Несчастные случаи в мире, по данным ВОЗ,
ежегодно являются причиной смерти 3 млн. человек. Ежегодно в мире тяжелую
травму получает 10 млн. человек, 250 тыс. из них погибает от шока.
Мировая статистика: на каждую сотню получивших
тяжелую травму 10 человек погибает от травматического шока. В период войн -
«травматических эпидемий» 60-70% раненных на поле боя погибает от шока.
Уровень травматизма в Российской Федерации
составляет 8730,3 случаев на 100 тыс. взрослого населения. То есть каждый год
на 100 человек приходится в среднем примерно 9 травм.
Производственный травматизм - это травмы,
полученные в связи с производственной деятельностью в промышленности, сельском
хозяйстве, на строительстве и другие; травмы, полученные по пути на работу или
с работы при выполнении общественных обязанностей. Наиболее травмоопасными
профессиями являются: охранники, сторожа, грузчики, строительные рабочие,
водители автотранспорта, стропальщики. Важной профилактической мерой
предупреждения травматизма являются обеспечение охранников средствами
индивидуальной защиты и техническая защита объектов охраны. Работники охранных
агентств, служб безопасности постоянно находятся в зоне повышенного риска. В
экстремальных ситуациях (техногенные катастрофы на охраняемом объекте,
нападение на него) получить тяжелые травмы могут и охранники, и окружающие
люди.
В структуре травматизма у взрослых подавляющее
большинство травм не связано с производством (93,3%), среди которых превалируют
бытовые и уличные травмы, доля которых составляет 67,6% и 19,2%,
соответственно.
Бытовой травматизм. К нему относятся несчастные
случаи в доме, квартире, во дворе, личном гараже и т.д. Ведущей причиной этих
травм является выполнение домашней работы - приготовление пищи, уборка и ремонт
помещений и т.д. Половина всех несчастных случаев со смертельным исходом
обусловлена бытовым травматизмом.
Уличные (не транспортные травмы), под которыми
понимаются несчастные случаи, произошедшие на любом открытом месте вне жилых
или других используемых помещений (по причине гололеда, разбойного нападения и
т.д.). Понятие "уличный травматизм" не включает в себя транспортные
травмы, такие как наезд автомобиля или травму внутри автомобиля. По тяжести они
являются одними из самых неблагоприятных. Около 20% бытовых и 46% уличных травм
связаны со злоупотреблением алкоголя.
В последние годы резко увеличился транспортный
травматизм. Он является одной третью всех несчастных случаев. Автодорожный
травматизм - это травмы, происшедшие в результате дорожно-транспортных
происшествий. В Российской Федерации ежегодно регистрируется 230 тыс.
дорожно-транспортных происшествий (ДТП), в которых погибает около 40 тыс.
человек и получает ранения около 300 тыс. человек.
Основными видами ДТП стали: столкновение
(29,3%), опрокидывание (13,1%), наезд на пешехода (43,5%), наезд на
велосипедиста (2,3%),наезд на препятствие (9,5%), падение пассажира (1,1%),
иной (1,5%). На 100 пострадавших человек в России приходится 14 погибших, в то
время как в Англии - 1,6, Германии - 2,2, Франции - 4,5, Венгрии - 6,1. Причем
высокий процент смертельных исходов среди попавших в аварии обусловлен не
только неудовлетворительным техническим состоянием значительной части
транспортных средств, падением уровня транспортной дисциплины участников
дорожного движения, состоянием службы безопасности дорожного движения, но и
несвоевременным оказанием неотложной медицинской помощи. 80% смертей от травм
на дорогах связаны с неоказанием помощи в течение первого часа.
Спортивный травматизм - несчастные случаи,
возникшие при занятиях спортом, во время занятий физкультурой. Среди различных
видов травматизма спортивный травматизм находится на последнем месте как по
количеству, так и по тяжести течения, составляя всего около 2%.
Военный травматизм - травмы, полученные в
результате военных или боевых действий, а также во время службы в армии. В
статистике гибели военнослужащих от 1 до 3 тыс. погибших военнослужащих в год.
В клинической практике различают множественные
сочетанные и комбинированные травмы.
Множественные травмы - это несколько (от двух и
более) открытых и закрытых механических повреждений в пределах одной анатомо-
функциональной зоны.
Сочетанные травмы - это одновременное
механическое повреждение двух и более анатомо-функциональных зон тела.
Комбинированные травмы - это повреждения в одной
или нескольких анатомических областях, причиненные двумя и более
травматическими факторами, обычно механическими, в сочетании с химическими,
термическими и т.д.
Наличие нескольких повреждений, различных по
характеру и локализации, характеризуется явлением, носящим название «синдром
взаимного отягощения». При этом, каждая отдельно взятая травма может и не
представлять непосредственной угрозы для жизни. Совокупность повреждений
различной локализации и характера определяет выбор объема и последовательности
проведения медицинских мероприятий, с учетом противопоказаний и показаний к
ним.
Диагностика
оценка травматогенеза с получением о возможном
механизме причинения и вероятной локализации повреждений;
выявление наружного артериального кровотечения;
оценка состояния внешнего дыхания;
оценка гемодинамики, определение степени и
причин ее расстройств, вычисление индекса Альговера;
определение и оценка состояния сознания с
применением шкалы мозговых ком Глазо.
посистемный осмотр пострадавшего доступными для
скорой помощи приемами с выявлением всего комплекса повреждений, в том числе,
по травмогенезу;
выделение в комплексе политравмы ведущего,
конкурирующего и сопутствующих повреждений, с учетом травмогенеза;
Ведущими симптомами принято считать повреждения,
представляющие непосредственную угрозу жизни в момент осмотра.
Первая медицинская помощь - вид медицинской
помощи, включающий комплекс простейших медицинских мероприятий, выполняемых
непосредственно на месте получения травмы или вблизи него в порядке само- и
взаимопомощи, а также участниками аварийно-спасательных работ с использованием
аптечек, укладок и подручных средств.
Первая медицинская помощь включает:
Прекращение воздействия на пострадавшего
поражающего фактора;
Временная остановка наружного кровотечения
(наложение жгута);
Восстановление проходимости дыхательных путей,
реанимационные мероприятия (искусственная вентиляция лёгких, массаж сердца);
Освобождение туловища и конечностей
пострадавшего от сдавливания;
Обеспечение максимального покоя и неподвижности
мест переломов костей (иммобилизация позвоночника, таза, конечностей);
Наложение различных повязок на раны.
Неотложная помощь:
. Остановка кровотечения;
. Восстановление внешнего дыхания;
. Сердечно-легочная реанимация;
. Рациональное обезболивание;
. Медикаментозное купирование психомоторного
возбуждения и судорожного синдрома с применением диазепама;
Тактические мероприятия
. Экстренная доставка пострадавшего в
многопрофильный стационар на носилках, лежа, в функционально-выгодном
положении.
. При соответствующих показаниях доставка в
реанимационное отделение, минуя приемное отделение
. При жизнеугрожающих состояниях - доставка в
стационар.
При всех видах ранения мягких тканей есть
опасность кровотечения, воспаления, инфицирования. Первая помощь состоит,
прежде всего, в остановке кровотечения.
Таблица 1- Классификация кровопотерь
|
Кровопотеря
|
Дефицит
ОЦК в % и мл
|
|
I
класс (легкая)
|
15
и менее (< 750 мл)
|
|
II
класс (средняя)
|
20-25
(1000 -1250 мл)
|
|
III
класс (тяжелая)
|
30-40
(1500 - 2000 мл)
|
|
IV
класс (крайне-тяжелая)
|
Более
40 (>2000мл)
|
Общие принципы терапии острой кровопотери
складываются из
следующих компонентов:
• Немедленная остановка кровотечения;
• Ликвидация дефицита ОЦК;
• Контроль эффективности терапии.
Самым простым и эффективным методом немедленной
остановки наружного кровотечения является сдавление пальцами кровоточащего
сосуда в ране, либо выше места его поражения. Последующая временная остановка
кровотечения до хирургической обработки раны, достигается положением давящей
повязки или фиксацией конечности в максимально согнутом состоянии. Если эти
способы остановки кровотечения оказываются неэффективными, используют наложение
жгута.
Правила наложения кровоостанавливающего жгута:
Кровоостанавливающий жгут накладывают при
повреждении крупных артериальных сосудов конечностей, если невозможно
остановить кровотечение другими способами. Жгут накладывают выше места ранения,
по возможности ближе к ране, чтобы участок конечности, лишенный кровоснабжения,
был как можно короче. Место наложения жгута предварительно обертывают
несколькими слоями одежды, бинта, косынки и др. Жгут в растянутом состоянии
накладывают на конечность до остановки артериального кровотечения, т.е. до
прекращения активного выброса крови из поврежденной артерии или исчезновения
пульса ниже места наложения жгута. Самым тугим должен быть первый тур (рисунок
14)

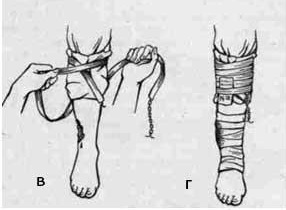
Рисунок 14 Этапы наложения кровоостанавливающего
жгута
Наложенный жгут должен быть хорошо заметен, его
не следует забинтовывать и закрывать одеждой. При слабом наложении жгута
кровотечение усиливается, так как при этом создается препятствие венозному
оттоку крови. Под жгут обязательно подкладывают записку с указанием точного
времени его наложения. Если пострадавший с наложенным жгутом длительное время
вынужденно находится при температуре окружающего воздуха ниже 0°С, то
конечность необходимо тщательно укрыть теплыми вещами, поверх одежды укрепить
записку о наложенном жгуте.
После остановки кровотечения на рану накладывают
стерильную повязку и проводят иммобилизацию поврежденной конечности с целью
создания ее неподвижности. Это уменьшает болевые ощущения, способствует
нормализации общего состояния пострадавшего, является одним из важных
мероприятий в борьбе с шоком. При отсутствии жгута может быть использован
«импровизированный жгут», а также подручные средства: полотенце, платок, шарф,
рукав рубашки. Наложенный жгут, ремень, закрутка должны быть хорошо заметны, их
не следует забинтовывать или закрывать одеждой, исключая холодное время года.
Наложение жгута на голую конечность запрещается!
Обязательной является отметка о времени
наложения жгута. Время с момента наложения жгута (закрутки) не должно превышать
60 мин. Если по каким-либо причинам пострадавшего длительное время не могут
доставить в больничное учреждение для окончательной остановки кровотечения, то
через каждые 60 мин жгут ослабляют на 10-15 мин, не снимая его с места
наложения. Кровотечение на это время останавливают пальцевым прижатием артерии.
Повторно жгут накладывают выше или ниже того места, где он был первоначально.
Травматический шок
При тяжелых травмах, таких как переломы костей
таза, тяжёлые огнестрельные ранения, черепно-мозговые травмы, травмы живота с
повреждением внутренних органов, операциях, большой потере может возникать
такое осложнение как травматический шок. Это тяжелый патологический процесс,
развивающийся в ответ на травму и касающийся практически всех систем организма,
в первую очередь кровообращения. В основе патогенеза шока лежат:
гемодинамической фактор (уменьшение объема циркулирующей крови в результате ее
вытекания из сосудистого русла и депонирования), анемический фактор, боль и
нарушение целости костных образований.
В течении травматического шока выделяют две фазы
- эректильную и торпидную. Внешними признаками шока служат изменение сознания,
а именно: психомоторное возбуждение в эректильной фазе, и угнетение сознания и
заторможенность - в торпидной фазе, а так же расстройство сердечно-сосудистой
деятельности различной степени выраженности в торпидной фазе. Именно сосудистые
расстройства определяют степень тяжести пострадавших и объем лечебных
мероприятий. Степень тяжести травматического шока зависти от объема
кровопотери, о чем ориентировочно можно судить по индексу Алговера, то есть пот
отношению числа сердечных сокращений к уровню систолического АД.
Диагностика:
психомоторное возбуждение в эректильной фазе,
нередко отсутствующее к моменту прибытия бригады скорой медицинской помощи;
заторможенность; от легкой до выраженной
степени, (вплоть до полного безразличия к окружающему), переходящая в потерю
сознания;
тахикардия от 90 и более ударов в минуту;
снижение уровня систолического АД от 90-100 мм
рт.ст. до 70-80 мм рт.ст. и ниже;
снижение диастолического давления вплоть до
исчезновения;
нарушения ритма и частоты дыхания;
остановка дыхания и сердечной деятельности;
прочие признаки, соответствующие характеру
повреждений;
динамика уровня АД и частоты сердечных
сокращений в течение всего периода оказания скорой медицинской помощи;
определение фазы и тяжести течения шока;
определение предполагаемой кровопотери в
соответствии с характером травмы.
Средний объем кровопотери при закрытых переломах
костей:
• лодыжки - до 300мл;
• голень и плечо - до 500 мл;
• бедро - до 2000 мл;
• кости таза до 3000 мл.
Диагноз ставится на основании оценки состояния
сознания, частоты сердечных сокращений, уровня АД с учетом предполагаемого (при
закрытых травмах) и очевидного (при наружном кровотечении) уровней кровопотери
после диагноза травмы (политравмы) в примерной формулировке: «травматический
шок» с указанием фазы течения и степени тяжести на момент начала противошоковых
мероприятий при их успешности или на момент передачи больного в реанимационное
отделение стационара. Вариантами формулировки диагноза могут быть: «клиническая
смерть, состояние после успешной реанимации», «биологическая смерть» (при
безуспешной реанимации и констатации необходимой биологической смерти).
Неотложная помощь
временная остановка наружного кровотечения;
эффективная сердечно-легочная реанимация;
восстановление внешнего дыхания,
устранение препятствий внешнему дыханию,
протезирование внешнего дыхания при сохраняющейся сердечной деятельности;
рациональное обезболивание закисью азота в смеси
с кислородом в соотношении 2:1, 1:1, и наркотическими анальгетиками с учетом
тяжести состояния и ведущего компонента шокогенной политравмы;
внутривенная инфузии солевых и коллоидных растворов
с целью восполнения кровопотери (дефицита объема циркулирующей крови)
соответственно степени тяжести шока, предполагаемому уровню кровопотери и
времени доставки больного в стационар.
стероидные гормоны (преднизолон 60-90 мг.,
гидрокортизон 120-240мг) в инфузионном растворе и внутривенно капельно;
при исходе в терминальное состояние и
безуспешности стабилизации падающего АД - прессорные амины, например допамин
0,5% раствор - 1 мл в 400 мл инфузионного раствора со скоростью введения 8-10
капель в минуту, с целью обеспечить поддержание систолического АД на уровне
90-100 мм. рт.ст.; - оксигенотерапия;
транспортная иммобилизация, функционально
выгодное положение.
Тактическое решение - экстренная доставка в
противошоковое (реанимационное) отделение многопрофильного стационара, по
жизненным показаниям - в ближайший стационар, лежа не носилках в функционально
выгодном положении. При выраженной кровопотере вариантом выгодного
функционального положения служит положение с приподнятыми под углом 10-15
градусов нижними конечностями и опущенным головным концом носилок. При
бессознательном состоянии и рвоте - стабильное боковое положение.
Таблица 2 - Динамика некоторых показателей
жизнедеятельности по фазам и степеням травматического шока
|
Показатель
|
Фаза
и степень тяжести
|
|
Эректильная
|
Торпидная
|
|
|
1-я
степень
|
2-я
степень
|
3-4-я
степень
|
|
Сознание
|
Эйфория,
психомоторное возбуждение
|
Легкая
заторможенность
|
Заторможенность
|
Забытье,
отсутствие сознания, судороги, моторное возбуждение
|
|
ЧСС(уд./мин)
|
Тахикардия
до 90
|
Тахикардия
до 100
|
Тахикардия
до 120
|
Тахикардия
более 120, исчезновение пульса на периферии
|
|
Уровень
АД систолический (мм. рт. ст.)
|
Нормальный
уровень АД или гипертензия
|
100
- 80
|
80
- 60
|
60
и ниже, диастолическое не определяется
|
|
Индекс
Альговера
|
0,5
- 1,0
|
1,0
- 1,2
|
До
1,5
|
1,5
и более
|
|
Предполагаемая
кровопотеря (мл.)
|
В
соответствии с заподозренной травмой
|
750
- 1250
|
1250
- 1750
|
1750
и более
|
Открытые переломы костей конечностей
плеча; предплечья; запястья и кисти;
надколенника; голени;
стопы; травматические ампутации плеча и
плечевого пояса.
Основанием считать перелом открытым является
наличие в области проекции перелома дефекта покрова тканей, т.е. раны.
Непосредственную опасность при открытых переломах представляют острая
кровопотеря и травматический шок, а в качестве позднего осложнения - гнойная,
анаэробная и гнилостная инфекция.
Диагностика:
рана в области деформации (перелома) конечности;
артериальное, венозное кровотечение;
видимые костные фрагменты в ране конечности;
культя конечности с полным отделением низлежащих
отломков;
контроль состояния сознания, самостоятельного
дыхания, гемодинамики, распознавания травматического шока.
Диагноз ставится на основании характерных
симптомов.
Неотложная помощь:
экстренная остановка наружного кровотечения,
последовательно пальцевым прижатием сосуда и наложение кровоостанавливающего
жгута;
обезболивание;
обработка раны, околораневой зоны;
удаление инородных тел и свободно лежащих
костных обломков запрещено
асептическая повязка, с обязательной записью в
карте вызова о ее промокании кровью к моменту передачи пострадавшего в
стационар, для подтверждения надежной остановки наружного кровотечения наличием
сухой повязки;
транспортная иммобилизация по особым правилам
иммобилизации переломов;
противошоковая терапия по показателям.
Тактические мероприятия
. Доставка в многопрофильный стационар на
носилках, лежа.
. При жизнеугрожающем состоянии - доставка в
ближайший стационар.
Закрытые переломы костей таза
Тяжелая шокогенная травма, нередко осложненная
повреждениями органов живота, мочеполовой системы.
Диагностика
кровоподтеки, ссадины в области таза, гениталий
и отек мошонки;
болезненность при прощупывании тазовых костей,
определяемая не только в области крыльев таза, но и в области лона и ягодиц;
болезненность при осторожной сагиттальной и
фронтальной нагрузках на таз;
невозможность движения в тазобедренных суставах,
«симптом прилипшей пятки»;
смещение крыла подвздошной кости вверх,
создающее ложное впечатление укороченной нижней конечности поврежденной
стороны; 35
Неотложная помощь
. Наркотические анальгетики.
. Инфузионная противошоковая терапия.
. Функционально выгодное положение «лягушки» с
валиками в подколенных ямках.
Тактическое решение - доставка в
травматологическое отделение на носилках, лежа в положении «лягушки». В процессе
транспортировки в стационар проводится контроль гемодинамики и экстренная
коррекция инфузионной терапии.
Закрытые повреждения позвоночника
Закрытые повреждения позвоночного столба при его
насильственном запредельном сгибании или разгибании, в том числе в боковых и
вращательных направлениях в области шеи и туловища, а так же при сильном прямом
ударе в область позвоночника. О спинальной травме принято говорить, когда
повреждение позвоночника сопровождается либо осложняется неврологической
симптоматикой. Неврологические расстройства (парезы, парестезии, параличи,
расстройства дыхательной деятельности) могут возникнуть как непосредственно в
момент травмы, так и в сроки до 2-3 мес. после ее причинения, что служит
нередкой причиной поздней обращаемости за медицинской помощью, диагностических
и лечебно-диагностических ошибок. Поэтому все пострадавшие с травмой
позвоночника или с подозрением на нее, вне зависимости от срока обращения за
медицинской помощью подлежат доставке в стационар с целью получения специализированного
лечения.
Диагностика
обстоятельства травмы, травмогенез;
совпадение локализации субъективных болевых
ощущений и болезненности при пальпации;
локализация болезненности при активных и
пассивных движениях в позвоночнике и при нагрузке по оси позвоночного столба;
парестезии, мышечная слабость, снижение и потеря
всех видов чувствительности, рефлексов;
расстройства функций тазовых органов, нарушение
самостоятельного мочеиспускания;
расстройства гемодинамики, нарушения внешнего
дыхания;
Диагноз ставится на основании данных
объективного обследования и травмагенеза.
Неотложная помощь
опиаты не вводить (!);
баралгин 5 мл или анальгин 50% раствор 2-4 мл в/м
(в/в), при недостаточном эффекте - масочный наркоз закисно-кислородной смесью в
отношении 2:1;
иммобилизация шейного отдела шейным воротником
или импровизированным, например, шина Крамера;
бережное укладывание на вакуумный матрас или на
щит-носилки с помощью трех-пяти человек;
при шоке, острой дыхательной недостаточности -
инфузионная терапия и искусственная вентиляция легких;
Тактическое решение - доставка в вакуумном
матрасе или на щите - носилках (не перекладывать!) в травматологическое
(нейрохирургическое отделение) многопрофильного стационара, при нарушениях
функций жизнеобеспечения - в ближайший стационар.
Закрытая тупая травма грудной клетки Закрытая
тупая травма грудной клетки - повреждение реберного каркаса и органов грудной
клетки при сохранении целостности покровных тканей. Механизмами причинения
повреждений могут служить однократные и многократные удары поверхностями тела,
например при ДТП. Осложнениями закрытой тупой травмы грудной клетки служат
острая дыхательная, сердечная и сердечно-легочная недостаточность.
Диагностика
боль в груди, усиливающаяся при дыхании, обычно
на вдохе;
поверхностное дыхание, симптом «оборванного
вдоха»;
болезненность при сагиттальной и фронтальной
нагрузках на реберный каркас;
деформация грудной клетки, флотация при двустороннем
переломе ребер;
цианоз, повышение АД, тахикардия;
коробочный перкуторный звук (пневмоторакс) или
тупость перкуторного звука (гемоторакс) на поврежденной стороне;
ослабление или отсутствие дыхательных шумов при
аускультации на поврежденной стороне;
подкожная эмфизема (крепетирующий
увеличивающийся объем шеи, лица, распространяющийся на грудную клетку);
отек и набухание шейных вен;
цианоз верхней половины тела;
множественные мелкие кровоизлияния на лице, шее,
верхних конечностях;
падение АД, клиническая и биологическая смерть.
Диагноз ставится на выявления характерных
симптомов в примерной формулировке: «закрытая тупая травма грудной клетки», при
наличии соответствующих симптомов, формулировка дополняется уточнениями
«пневмоторакс, гемоторакс, подкожная эмфизема, травматическая асфиксия».
Неотложная помощь
наркотические анальгетики: промедол 2% - 2 мл;
анальгин 50% 2-4 мл внутривенно;
ингаляционный наркоз закисью азота с кислородом
в отношении 1:2;
оксигенотерапия;
иммобилизация: бинтовая или лейкопластырная
циркулирующая повязка при видимой деформации реберного каркаса;
при коллаптивном пневмотораксе (прогрессирующее
ухудшение состояния, нарастающая одышка, смещение средостения в здоровую
сторону) - пункция плевральной полости во втором (третьем) межреберье с целью
перевода напряженного пневмоторакса в открытый;
сердечные средства по показаниям;
противошоковая терапия.
Тактическое решение - экстренная доставка в
многопрофильный, при ухудшении состояния - в ближайший стационар, на носилках,
на спине, с приподнятой верхней половиной туловища или полусидя.
Закрытая тупая травма живота
Закрытая тупая травма живота - повреждения
внутренних органов живота и забрюшинного пространства при отсутствии признаков
нарушения целостности покровных тканей передней брюшной стенки, боковых отделах
живота и поясничной области. Осложнениями являются острый перитонит в
результате разрывов полых органов и геморрагический шок при повреждениях
паренхиматозных органов и брюшных сосудов.
Диагностика
гематомы и ссадины в области передней брюшной
стенки, боковых отделов живота, нижнего края реберной дуги, поясницы;
анамнестические сведения и травмагенез;
болезненность при пальпации передней брюшной
стенки, нижних краев реберных дуг при поколачивании в области поясницы;
напряжение мышц передней брюшной стенки;
положительные симптомы раздражения брюшины;
тошнота, рвота; вначале оформленный, а потом
кашицеобразный частый стул;
снижение АД, учащение пульса, увеличение
шокового индекса.
Диагноз ставится на основании анамнеза,
травматогенеза и выявленных симптомов в примерной формулировке: «закрытая тупая
травма живота с повреждениями внутренних органов»; при гемодинамических
нарушениях диагноз дополняется указанием на травматический шок соответствующей
степени. Формулировки типа: «ушиб передней брюшной стенки, разрыв печени
(селезенки, кишечника и т.п.)» на догоспитальном этапе нецелесообразны, так как
не обосновывают лечебно-тактическое решение.
Неотложная помощь
обезболивание доступными способами,
наркотические анальгетики не противопоказаны; - отказ от еды и питья;
инфузионная терапия.
Тактическое решение - доставка в многопрофильный
стационар на носилках, лежа или в положении, удобном для больного.
Черепно-мозговая травма
Закрытая внутричерепная травма характеризуется
отсутствием признаков повреждения покровных тканей мозгового черепа, в том
числе рак кожного покрова лба и волосистой части головы, также истечения
геморрагической жидкости, т.е. ликвора, окрашенного кровью из носовых ходов и
(или) наружных слуховых проходов с одной либо с обеих сторон. Наличие одного
или нескольких из перечисленных признаков требует оценить черепно-мозговую
травму как открытую.
В соответствии со степенью выраженности мозговых
симптомов черепно-мозговая травма расценивается как сотрясение, ушиб или
сдавление головного мозга. Истечение ликвора позволяет уже на догоспитальном
этапе поставить диагноз перелом основания черепа. Черепно-мозговые травмы в
80-90% случаев являются непременными компонентами дорожно-транспортных
политравм и кататравм.
Диагностика
ситуация на месте выполнения вызова в
соответствии с поводом, анализ травматогенеза;
ссадины, гематомы, раны волосистой части головы,
в том числе - сосцевидных отростков лба;
одно- или двусторонние параорбитальные гематомы
- «очки»;
кровянистые (сукровичные) выделения из носовых
ходов, слуховых проходов с одной или обеих сторон;
особенности памяти на обстоятельства травмы и
предшествующие события;
оценка состояния по шкале мозговых травм Глазо;
психоэмоциональное возбуждение;
судороги, судорожная готовность;
анизокардия и нистагм, в том числе в крайних
отведениях и самопроизвольный;
ассиметрия рефлексов;
нарушение глубины и ритма дыхания, периоды
апноэ;
западение нижней челюсти, рвота, аспирация
рвотных масс, кашель;
гипертензия, брадикардия;
декомпенсация кровообращения, гипотензия,
брадикардия.
Диагноз ставится на основании выявления и оценки
приведенных симптомов в связи с травматогенезом в примерной формулировке:
«закрыта (открытая) черепно-мозговая травма, сотрясение (ушиб) головного
мозга». При наличии соответствующих симптомов в диагнозе целесообразно указать:
перелом основания черепа;
судорожный синдром, судорожная готовность;
гипертензионный синдром;
острая дыхательная недостаточность;
травматический шок;
терминальное состояние;
клиническая смерть с оценкой эффективности
реанимации;
биологическая смерть.
Неотложная помощь
. При психомоторном возбуждении, судорожном
синдроме, судорожной готовности:
седуксен (анальгин) 0,5% раствор 2-4 мл в/м
(в/в) или натрия оксибутират 20% раствор от 10 до 20 мл внутривенно.
. При гипертензионном синдроме:
глюкоза 40% раствор 20-40 мл внутривенно;
лазикс (фуросемид) 1% раствор 2-4 мл
внутривенно;
. При болевом синдроме:
анальгин 50% раствор 4мл (100-200мг)
внутримышечно или внутривенно или натрия оксибутират 20% раствор до 10 мг
внутривенно;
опиаты не вводить (!);
. При нарушении внешнего дыхания:
санация ротоглотки, воздуховод;
оксигенотерапия;
. При ранах - асептическая повязка;
. При бессознательном состоянии и рвоте -
стабильное боковое положение, обеспечивающее свободное истекание рвотных масс и
профилактику смертельно опасного осложнения - аспирационной пневмонии;
. При шоке, терминальном состоянии и клинической
смерти - инфузионная терапия, сердечно-легочная реанимация по показаниям.
Тактические мероприятия:
. Экстренная доставка в многопрофильный
стационар, пот показаниям - в реанимационное отделение ближайшего стационара,
минуя приемный покой, на носилках, в функционально выгодном положении.
. По возможности - вызов в помощь
специализированной или врачебной бригады, при задержке с ее прибытием.
Транспортная иммобилизация пострадавших
Иммобилизация - это создание неподвижности
поврежденной части тела с помощью разнообразных средств.
Различают транспортную и лечебную иммобилизацию.
Транспортная иммобилизация - обеспечение неподвижности поврежденной части тела
для создания благоприятных условий транспортировки и доставки пострадавшего в
медицинское учреждение.
Транспортная иммобилизация осуществляется с
помощью мягких повязок, разнообразных шин, заводского изготовления; деревянных,
фанерных, проволочных, сетчатки, пластмассовых, пневматических.
Для правильного положения транспортной шины и
предупреждения различных осложнений необходимо соблюдать следующие правила:
накладывать шину на месте происшествия;
снимать обувь, одежду с пациента не
рекомендуется, т.к. это не только причиняет боль, но может вызвать
дополнительную травму;
перед наложением шины необходимо разрезать
одежду пациента по шву на месте травмы, и осторожно осмотреть место травмы. При
наличия кровотечения провести его остановку, наложить асептическую повязку на
рану и сделать инъекцию анальгина;
выбрать шину необходимой длины, обернуть шину
ватой и прибинтовать вату к шине;
на здоровой конечности провести моделирование
шины;
придать по возможности пораженной конечности
удобное физиологическое положение перед наложением шины;
при наложении шины на закрытые переломы
(особенно нижних конечностей) производится легкое и осторожное вытяжение
повреждений конечности по оси, которое следует продолжать до полного окончания наложения
повязки;
иммобилизовать шиной два соседних с местом
травмы сустава (выше и ниже места повреждения), а при переломах плеча и бедра -
три сустава;
при перекладывании пациента с наложенной шиной
на носилки, поврежденную конечность или часть тела должен осторожно
поддерживать помощник;
При транспортной иммобилизации рекомендуется
выполнять правила, условно названные «три осторожно»:
. Осторожно наложить повязку;
. Осторожно перенести, переложить на носилки;
. Осторожно транспортировать больного.
.3 Основные принципы и правила транспортировки
(переноски и перевозки) больных и пострадавших
Для пострадавших транспортировка, всегда
является дополнительной нагрузкой, может привести к ухудшению самочувствия и
состояния больных. Успешность и безопасность транспортировки во многом зависит
от конкретных условий (медицинского и немедицинского характера), в которых она
будет осуществляться, а также от соблюдения медицинским персоналом системы
правил, имеющих принципиальное значение.
Транспортировка пациентов с повреждениями
. Костей черепа и головного мозга
осуществляется:
в положении лежа на спине с иммобилизацией
головы;
в положении на боку при локализации раны в
затылочной области, в бессознательном состоянии с иммобилизацией головы для
предупреждения асфиксии.
. Костей таза и повреждения челюсти:
в полусидящем положении;
в положении лежа на животе с подложенным под
грудь и лоб валиком, в случае бессознательного состояния.
. При переломах ребер и ключицы перевозят:
в состоянии сидя.
. При переломах костей таза:
в положении на спине с полусогнутыми в коленях и
разведенными в тазобедренных суставах нижними конечностями.
. При переломах позвоночника:
на ровной жесткой поверхности в положении лежа
на спине, в бессознательном состоянии лежа на животе.
При всех травмах и состояниях, сопровождающихся
шоком, а так же значительной кровопотере пациента транспортируют только в
положении лежа с приподнятым ножным концом носилок, для уменьшения
обескровливания головного мозга. В холодное время года следует принимать меры
для предупреждения охлаждения. Главным фактором, определяющим качество помощи
во время транспортировки, является хорошо обученная и слаженная бригада
медиков, специализирующаяся на транспортировке больных в критических
состояниях. Основные принципы транспортной иммобилизации: • транспортная
иммобилизация должна быть проведена как можно раньше с момента получения
травмы;
• необходимо обеспечить неподвижность места
перелома и двух смежных с ним суставов; Правила наложения шин
. Нельзя накладывать шину непосредственно на
кожу (накладывают либо на одежду, либо конечность обворачивается мягкой тканью,
а в области суставов накладывают вату или мягкую прокладку);
. Длина шины измеряется на здоровой конечности;
. Перед наложением шину необходимо
смоделировать;
. Травмированной конечности, перед тем, как
наложить шину, придается функционально выгодное положение;
. Шину нужно зафиксировать к конечности с
помощью укрепляющей бинтовой повязки, соблюдая при этой процедуре все правила
бинтования;
. После наложения шины на верхнюю конечность
рука дополнительно фиксируется косыночной повязкой, либо тесемкой.
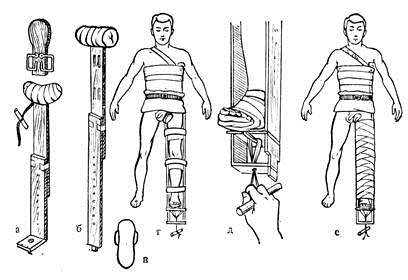
Рисунок 15 Наложение шины Дитерихса

Рисунок 16 Лестничная шина Крамера
Наложение повязок при повреждениях
Для оказания первой медицинской помощи
традиционно используются перевязочные пакеты, которые в зависимости от
назначения могут быть с одной и двумя подушечками. Применяемый чаще всего
стандартный «Пакет перевязочный стерильный» состоит из двух стерильных
ватно-марлевых подушечек, одна из которых подвижно закреплена на марлевом
бинте. Упаковка пакета изготавливается из прорезиненной материи, которая
используется при наложении окклюзионной герметичной повязки. При наложении
повязки нельзя касаться поверхности раны руками. Перевязочный материал, которым
закрывают рану, должен быть стерильным. Бинтование проводят достаточно туго,
однако бинт не должен врезаться в тело и затруднять кровообращение. Бинтовые
повязки накладывают на раны (после того, как они закрыты стерильной салфеткой)
для остановки кровотечения, закрепления тампона в ране, иммобилизация
повреждённой конечности
Следует соблюдать определённые правила
бинтования:
оказывающий помощь встаёт лицом к пострадавшему;
скатанную часть бинта нужно держать в правой
руке, начало его - в левой руке, бинтовать слева направо;
бинтование конечности следует начинать с более
узкого места, ногу - от щиколотки вверх к коленному суставу, руку - от запястья
к локтевому суставу. Каждый последующий тур (виток) бинта должен на 2/3
перекрывать предыдущий;
бинтование не должно быть слишком тугим, чтобы
не вызвать нарушения кровообращения в конечности.
Реанимационные мероприятия и устранение удушья
Реанимация - комплекс экстренных мероприятий,
направленных на оживление человека при внезапной смерти или состояниях,
угрожающих ее развитию.
Признаки клинической смерти: отсутствие
сознания, дыхания, пульса на сонной артерии. Это требует принятия
незамедлительных мер по оживлению пострадавшего, т.е. проведения комплекса
реанимационных мероприятий. Основные задачи сердечно-легочной реанимации:
. обеспечение проходимости дыхательных путей;
. поддержание вентиляции легких и
кровообращения.
«Лимит времени» для спасения жизни пострадавшего
ограничен. Остановка кровообращения более чем на 5 мин ведет к необратимым
изменениям клеток коры головного мозга, и процесс оживления становится
бесперспективным. Однако, не зная точного времени остановки кровообращения,
реанимацию необходимо начать немедленно и проводить безотлагательно и непрерывно
до прибытия бригады скорой медицинской помощи.
Полость рта и глотки очищают от инородных тел,
жидкости, крови, слизи, рвотных масс, осторожно повернув голову пострадавшего
набок и удаляя их из полости рта пальцами, салфеткой, носовым платком,
зрительно контролируя состояние пострадавшего.
При возникновении острых расстройств дыхания
необходимо срочно восстановить проходимость верхних дыхательных путей. Для
этого нужно уложить пострадавшего на спину, выполнить (при отсутствии
повреждения шейного отдела позвоночника) тройной прием Сафара:
) запрокидывание головы;
) открывание рта;
) выдвигание вперед нижней челюсти.
Запрокидывание головы осуществляют осторожно,
подложив одну руку под шею, а второй - надавливая на лоб. У большинства
пострадавших эта манипуляция приводит к восстановлению проходимости дыхательных
путей.
При необходимости двумя руками захватывают
нижнюю челюсть, открывают рот и выдвигают нижнюю челюсть вперед. Данный прием
может осуществляться другим способом: поместив большой палец в рот, а остальные
на подбородок, выдвигают (вытягивают) вперед нижнюю челюсть. Вторая рука при
этом находится на лбу. Этот прием наиболее эффективен при бессознательном
состоянии пострадавших и релаксации мышц.
После восстановления проходимости дыхательных
путей приступают к искусственной вентиляции легких (ИВЛ), используя метод
«рот-устройство-рот» или устройство для проведения искусственной вентиляции
легких из укладки. В целях безопасности спасателей и пострадавших необходимо
исключить непосредственный контакт спасателя и пострадавшего. Для этого в
укладках предусмотрено специальное устройство (пленка-клапан).
Для проведения ИВЛ методом «рот-устройство-рот»
необходимо: запрокинуть голову пострадавшего, одной рукой зажать ему нос,
другой рукой поднять его нижнюю челюсть за подбородок, сделать через устройство
глубокий вдох. При вдувании воздуха в легкие пострадавшего необходимо наблюдать
за подъемом грудной клетки во время вдоха.
Для восстановления сердечной деятельности
применяют закрытый массаж сердца. Пострадавшего укладывают спиной на твердую
ровную поверхность. Устанавливают основание ладонной поверхности одной кисти на
два поперечных пальца выше мечевидного отростка грудины. Вторую ладонь кладут
крестообразно сверху. Приподнятые пальцы рук не должны касаться грудной клетки.
Не сгибая рук в локтевых суставах, сильно толчком надавливают на грудину по
направлению к позвоночнику на глубину 4-5 см и через небольшую паузу давление
рук прекращают, при этом руки от поверхности грудины не отрывают. Эти движения
повторяют с частотой 2 раза в секунду.
Реанимацию могут проводить один или два
спасателя. При оказании помощи одним спасателем соотношение числа вдохов и
сдавлений грудной клетки должно быть 2:15 (рисунок 17).
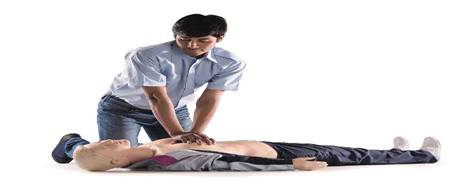
Рисунок 17 Реанимация пострадавшего одним
спасателем
Последовательность мероприятий первой
медицинской помощи при синдроме длительного сдавливания
. До устранения сдавливания успокоить
пострадавшего, дать обезболивающие препараты (анальгин), щелочное питье (2
пакетика регидратирующего средства из укладки на 0,5 л воды).
. Выше места сдавливания тканей наложить
кровоостанавливающий жгут.
. После наложения жгута освободить пострадавшего
от сдавливания.
. Если есть повреждения кожных покровов -
наложить на раны стерильные салфетки атравматические бактерицидные; или
салфетки атравматические абсорбирующие, закрепив повязки самофиксирующимся
бинтом.
. Осуществить иммобилизацию сдавленных
конечностей подручными или табельными средствами с помощью металлических шин со
вспененным полимерным покрытием.
. Соблюдая меры предосторожности, вынести
пострадавшего в удобное для оказания помощи место.
. Обложить конечности гипотермическими пакетами,
пузырями с холодной водой, льдом и т.д.
. Срочно эвакуировать пострадавшего в больничное
учреждение.
Травматический отрыв (отчленение) сегментов
конечности
Травматический отрыв сегментов конечности
возникает в результате воздействия тяжелых острых предметов, поезда рельсового
транспорта и т.д. Для данных повреждений характерна острая тяжелая или массивная
кровопотеря, и молниеносная кровопотеря. По источнику - кровь изливается
артериально. Неотложная помощь:
. При наличии кровотечения необходима экстренная
его остановка (пальцевое прижатие, наложение жгута).
. При наличии признаков сердечной и дыхательной
недостаточности их необходимо купировать.
. Проводится адекватное обезболивание
(наркотические анальгетики).
. После наложения асептической повязки и
транспортной иммобилизации - срочная госпитализация в специализированные
учреждения.
. На этапе транспортировки по возможности
осуществляется проведение противошоковой терапии.
. Ампутированную конечность следует завернуть в
стерильную салфетку и охлажденную до температуры +4С - доставить вместе с
пострадавшим.
При соблюдении этих требований микрохирургам
иногда удается произвести успешную реплантацию даже через 24 часа после
травматической ампутации.
Инфекционная безопасность фельдшеров выездной
бригады СМП при оказании медицинской помощи
Фельдшеры выездной бригады СМП по роду своей
деятельности часто соприкасающиеся с кровью и ее компонентами постоянно
подвергаются риску заражения инфекционными заболеваниями, так как статус
пострадавших пациентов неизвестен. С целью предотвращения заражения
ВИЧ-инфекцией и вирусными гепатитами на рабочем месте, все медицинские
работники обязаны придерживаться правил профилактики. Эти правила сводятся к
максимальному предотвращению вероятности заражения инфицированным материалом
(прежде всего - кровью) во время повседневной работы.
Для снижения вероятности заражения в таких
случаях обычно рекомендуется:
Выполнять требования действующих документов МЗ
России, Госсанэпиднадзора России, а так же регионального Министерства
Здравоохранения.
Избегать случайных повреждений кожных покровов,
уколов, порезов, ранений иглами и другими колюще-режущими инструментами.
Все манипуляции нужно выполнять, используя
барьерные меры предосторожности (перчатки, очки, маску, специальную одежду).
При подготовке к проведению манипуляции,
убедиться в целостности аварийной аптечки для оказания экстренной медицинской
помощи с целью профилактики ВИЧ-инфекции.
Иметь журнал регистрации медицинских аварий, где
отмечается дата, время, место, характер аварий, Ф.И.О. пациента, с кровью
которого произошел контакт, а так же проведенные мероприятия.
При попадании крови или других биологических
жидкостей пациента на кожу и слизистые медицинского работника, а так же при
уколах и порезах незамедлительно продезинфицировать их согласно инструкции.-
Проводить дезинфекцию используемого материала согласно приказу по вирусной
инфекции.
О случае медицинской аварии при работе с
инфицированным материалом необходимо поставить в известность заведующего
отделением, зафиксировать информацию в журнале регистрации медицинских аварий,
и направить информацию в центр по профилактике и борьбе со СПИДом.
Работа любого отделения скорой медицинской
помощи начинается с правильной организации труда медицинских работников и
направлена на создание благоприятной обстановки для пациентов, что способствует
правильному наблюдению, диагностики и оказанию квалифицированной помощи
больным. Тактика бригад СМП в случаях смерти, произошедшей на догоспитальном
этапе, до приезда или в присутствии бригады
Тактика при смертельных исходах на
догоспитальном этапе состоит из совокупности мероприятий не только лечебно-тактического,
но и организационного, и юридического характера.
Варианты тактических решений:
а) после констатации смерти - сообщить в
милицию, при наличии родственников, соседей или сослуживцев - оставить труп на
месте, под их ответственность и уехать, сообщив старшему врачу;
б) при отсутствии родственников, соседей,
сослуживцев - дождаться прихода представителей МВД, сообщить старшему врачу о
задержке бригады.
В случае скоропостижной смерти или подозрении на
насильственную, независимо от места, где она произошла (квартира, улица,
учреждение) - сообщить в полицию и дождаться представителя органов МВД, не
перемещая труп.
В случаях смерти, наступившей на улице,
независимо от ее характера, не перемещая труп, дождаться работника милиции. Во
всех указанных случаях информирование старшего врача обязательно.
В случаях наступления клинической смерти при
транспортировке больного в санитарной машине:
а) не прекращая реанимационные мероприятия,
доставить больного в приемный покой соответствующего (ближайшего) стационара
для продолжения реанимации или констатации "биологической"
("мозговой") смерти;
б) вызвать "на себя" реанимационную
бригаду и двигаться ей навстречу, не прекращая реанимационных мероприятий;
в) в случаях наступления смерти в машине скорой
помощи у пострадавших вследствие травм, несовместимых с жизнью или у больных,
страдавших длительное время тяжелыми хроническими заболеваниями со
злокачественным течением и развитием кахексических явлений (рак,
злокачественные заболевания крови, центральной нервной системы, тотальная
сердечная недостаточность и др.); и отсутствии эффекта от проведения
реанимационных мероприятий (с появлением признаков биологической смерти) -
труп, с разрешения прокурора или дежурного судмедэксперта МВД, бригада СМП
доставляет в морг, известив старшего врача.
Во всех перечисленных случаях обязательно
тщательное оформление карты вызова (и сопроводительного листа при доставке
больного в состоянии клинической смерти в приемный покой) согласно
установленным требованиям.
Запрещается выдача каких-либо справок и
заключений о смерти родственникам и другим лицам; запрещается перевозка трупов
из квартир, милиции и т.д.
.4 Ответственность медицинских работников ССМП
за неоказание помощи пострадавшему
Обеспечивая гарантии прав каждого гражданина на
охрану здоровья и медицинскую помощь, законодатель предусмотрел уголовную
ответственность за неоказание помощи больному. Однако она наступает не за сам
факт неоказания помощи больному, а лишь за такое бездействие, которое повлекло
причинение вреда здоровью определенной степени тяжести или смерть. При этом
необходимо установить наличие причинной связи между допущенным бездействием и
указанными последствиями. Если помощь больному не оказана, но негативных
последствий для здоровья не наступило, уголовная ответственность исключается.
Потерпевшим от преступления может быть больной
человек, нуждающийся в медико-санитарной или фармацевтической помощи. Субъектом
неоказания помощи становится лицо, имеющее право на занятие медицинской (врачи,
медсестры, фельдшеры) и фармацевтической деятельностью. Представители
медицинского персонала, в обязанности которых не входит оказание медицинской
помощи (санитары, сиделки, лаборанты, зубные техники, регистраторы и т. п.),
субъектами рассматриваемого преступления не являются. За неоказание помощи
больным они несут ответственность на общих основаниях, в частности, при наличии
всех признаков состава преступления по ст. 125 УК РФ.
Во-первых, деятельность врача, как и любого
другого специалиста, должна регламентироваться законом.
Во-вторых, абсолютное число врачей любят свою
специальность, честно и добросовестно относятся к своим обязанностям, хотя все
еще встречаются врачи, которые вследствие бездушного, халатного отношения к
больным, а иногда и профессиональной неграмотности заслуживают не только
морального, но и административного и даже уголовного наказания. Основанием
юридической ответственности медицинских учреждений и работников является
правонарушение, выражающееся в неисполнении, ненадлежащем исполнении своих
обязанностей по профилактике, диагностике, лечению заболеваний лиц,
обратившихся за медицинской помощью (пациентов). Такими нарушениями, в
частности, являются:
) Необоснованный отказ от оказания медицинской
помощи, неоказание медицинской помощи, повлекшие за собой причинение вреда
здоровью либо смерть застрахованного лица.
) Некачественное оказание медицинской помощи,
повлекшее неблагоприятные последствия для застрахованного лица и другие.
Таким образом, по общему правилу, отказ врача
(медицинского учреждения) от оказания медицинской помощи больному не
допускается. Если же главным в наступлении тяжелых для больного последствий
является ненадлежащее оказание помощи, выражающееся в запоздалом
(несвоевременном), недостаточном, неправильном (неадекватном) ее
предоставлении, обусловленном причинами субъективного порядка, то это,
безусловно, имеет правовое значение для возникновения основания уголовной
ответственности.
Гражданско-правовая ответственность медицинского
персонала
Гражданско-правовая ответственность - вид
юридической ответственности, предусмотренный за гражданское правонарушение. Она
наступает независимо от уголовной, административной или дисциплинарной
ответственности и применяется отдельно либо дополняет их. Однако если другие
виды ответственности направлены на достижение общественного порядка и наказание
правонарушителей, то гражданско-правовая преследует цель компенсации
материального и морального вреда, например причиненного пациенту в процессе
оказания медицинской помощи.
Гражданская ответственность в сфере здравоохранения
может носить как общий, так и персонифицированный характер, т.е. за действия,
нарушающие права граждан, может быть привлечено к ответственности как
учреждение здравоохранения в целом, как причинитель какого-либо вреда, так и
конкретный медицинский работник.
Уголовная ответственность медицинского персонала
Говорить об уголовной ответственности
медицинских работников за правонарушения в своей профессиональной деятельности,
можно только при наличии трех условий:
) Действия медицинского работника в рассматриваемом
конкретном случае были объективно неправильными, находящимися в противоречии с
общепризнанными и общепринятыми правилами медицины. (К таким действиям по
отношению к больному относятся не только назначение лечения, режим, диета,
оперативное вмешательство, физиотерапевтические процедуры, но и решение о
госпитализации, выписке, транспортировке).
) Медицинский работник в силу полученного им
образования и занимаемой должности должен был сознавать, что действия его
являются неправильными и потому могут причинить вред больному.
) Обязанность сознавать неправильность тех или
иных действий предполагает также, что данный медицинский работник не только
должен был, но и имел реальную возможность знать, как следует поступать в
определенной ситуации. Таким образом, уголовная ответственность не наступает: -
при неблагоприятном исходе лечения действия медицинского работника были
правильными, если он сделал все, что следовало сделать в данной ситуации; - при
объективно неправильных действиях не наступили вредные последствия или же
отсутствует причинная связь между действиями и наступившими последствиями.
Глава 3. Анализ
организации и оказания неотложной медицинской помощи населению при неотложных
состояниях при травмах, синдроме длительного сдавливания гор. Бугуруслан ГБУЗ
БГБ «Станция скорой неотложной медицинской помощи»
Практическая часть дипломной работы проводилась
на базе ГБУЗ БГБ «Станция скорой неотложной медицинской помощи» гор.
Бугуруслан.
Станция скорой медицинской помощи является
лечебно - профилактическим учреждением, оказывающим круглосуточную скорую
медицинскую помощь как заболевшим, так и пострадавшим, находящимся вне лечебно
- профилактического учреждения, в пути следования в лечебно - профилактическое
учреждение, при состояниях, угрожающих здоровью и жизни граждан, вызванных
внезапным заболеванием, обострением хронических заболеваний, при несчастных
случаях, травмах и отравлениях, осложнениях беременности, при родах и других
состояниях и заболеваниях. Коллектив станции скорой медицинской помощи БГБ в
своей деятельности руководствуется приказами и инструкциями (Приложение № 3).
Для исследования нами были использованы
следующие материалы:
. Медицинская документация:
годовые отчеты о работе ГБУЗ БГБ «Станции скорой
неотложной медицинской помощи» гор. Бугуруслан;
карта вызова скорой медицинской помощи;
постановление Администрации гор. Бугуруслан,
Оренбургской области об утверждении административного регламента оказания
муниципальной услуги «Оказание скорой медицинской помощи муниципальным
учреждением здравоохранения «Бугурусланская городская больница» 2. Материальная
база станции скорой медицинской помощи;
В нашем исследовании мы применили
общетеоретический метод, суть которого состояла в анализе медицинской
литературы и нормативно-правовой документации по краткой истории развития
станции скорой медицинской помощи.
Статистический метод явился базовым для
обработки данных измерений практически во всех областях исследования. Данный
метод мы применяли для обработки статистических данных.
Аналитический метод использовался при обработке
результатов годовых отчётов станции скорой медицинской помощи г. Бугуруслан и
по поставленной цели и задачам данного практического исследования.
Первым этапом нашего исследования стал анализ
статистических данных.
Произведем оценку эпидемиологической ситуации с
травматизмом по России. Ежегодно в стране регистрируется более 12 млн. случаев
травм и отравлений, из них травмы составляют 93%, отравления - 1 %, другие
несчастные случаи - 6 %. (Рисунок 18). Исходя из этих данных видно, что
эпидемиологическая ситуация с травматизмом в России крайне напряженная.
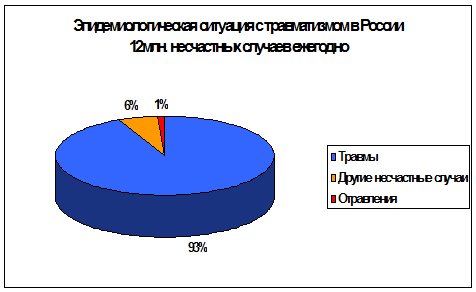
Рисунок 18 Эпидемиологическая ситуация с
травматизмом в России
В 2013 г. за медицинской помощью по поводу
травм, отравлений и некоторых других последствий воздействия внешних причин
обратилось 10029342 взрослых пострадавших. Показатель травматизма составил 86,6
на 1000 взрослого населения. По сравнению с 2012 г. число травм,
зарегистрированных среди взрослого населения, уменьшилось на 1,6%, а показатель
травматизма снизился на 1,9% (рисунок 19).

Рисунок 19 Динамика травматизма среди взрослого
населения Российской Федерации
В структуре травматизма среди взрослого
населения, как и в предыдущие годы, и мужчины, и женщины подавляющее
большинство травм и других повреждений получают в быту. Бытовые травмы
составили в структуре повреждений 69,9% (69,1% у мужчин, 70,9% у женщин).
Второе место занимают уличные травмы, на их долю приходится 19,6% (19,3% у
мужчин, 20% у женщин). Травмы, связанные с производственной деятельностью,
занимающие третье место в структуре травматизма, составляют всего 4,1% (4,8% у
мужчин и 3,1% у женщин). Четвертое место (3,8%) занимают прочие повреждения,
которые не были классифицированы по видам травматизма. На транспортные и
спортивные травмы, занимающие пятое и шестое место, приходится 1,9 и 1,1%
соответственно. Структура травматизма по его видам практически не подвержена
гендерному влиянию (рисунок 20).
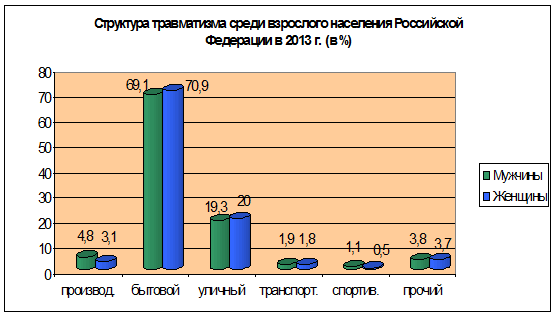
Рисунок 20 Структура травматизма среди взрослого
населения Российской Федерации в 2013 г. (в %)
Поскольку наиболее часто синдром длительного
сдавливания, травмы различного вида и степени тяжести и неотложные состояния
при них возникают в дорожно-транспортных происшествиях, мы рассмотрим
статистику по ДТП по Оренбургской области.
За период с 2011 г. по 2013 г. число ДТП по
Оренбургской области уменьшилось с 2676 до 2396 случаев (рисунок 21).
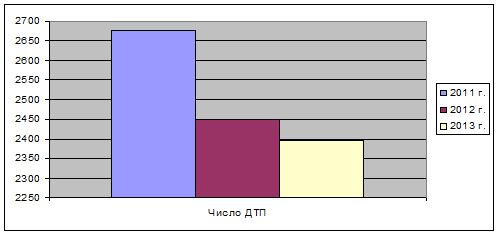
Рисунок 21 Структура количества ДТП за 2011-2013
годы
Сравнивая количество пострадавших при ДТП за 3
года, можно увидеть такую картину, как в 2012 году произошло уменьшение
пострадавших по сравнению с 2011 годом на -3%. Далее сравнивая 2012г. и 2013г.
наблюдаем увеличение количества пострадавших, а именно на 1%.
Теперь рассмотрим количество пострадавших с
особо тяжкими последствиями. В 2011 г. это число равнялось 62, затем в 2012 г.
уменьшилось до 15 и в 2103 г. увеличилось до 42 (рисунок 22).

Рисунок 22 Количество пострадавших с особо
тяжкими последствиями
Следующим определяемым анализом, явилось время
прибытия бригады скорой медицинской помощи к пострадавшим в ДТП. Для более
тщательного анализа статистической информации, в структуре задействованы данные
за 3 года. Результаты исследования демонстрируют уменьшение времени прибытия
бригады скорой медицинской помощи на ДТП для оказания помощи на 2 минуты
(рисунок 23).

Рисунок 23 Структура времени доезда бригад ССМП
до ДТП (в мин)
Следующим этапом анализа стала оценка времени
оказания бригадами медицинской помощи пострадавшим на месте ДТП. Взяв в расчёт
данные за 3 года можно увидеть такую тенденцию, что в 2011 году среднее время
оказания скорой медицинской помощи на месте пострадавшим в ДТП составило 11
минут, в 2012году - 12 минут. А в 2013 году этот показатель остался прежним
(рисунок 24).
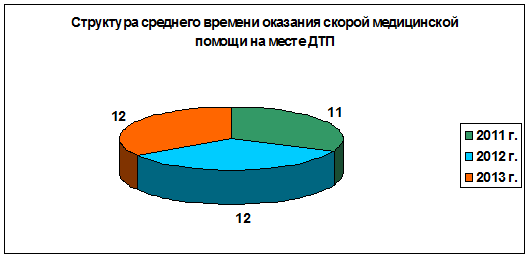
Рисунок 24 Структура среднего времени оказания
скорой медицинской помощи на месте ДТП
Время обслуживания пострадавших при ДТП бригадой
скорой медицинской помощи во многом зависит от тяжести и количества травм
больного, быстрого прогрессирования неотложных состояний. Согласно результатам
данных за 3 года наблюдается увеличение времени для госпитализации пострадавших
в ЛПУ на 11,4%. Это обусловлено множеством причин: увеличение с каждым годом
транспортных средств на городских дорогах, плохое качество дорог, несоблюдение
правил проезда и нарушение правил дорожного движения (рисунок 25).
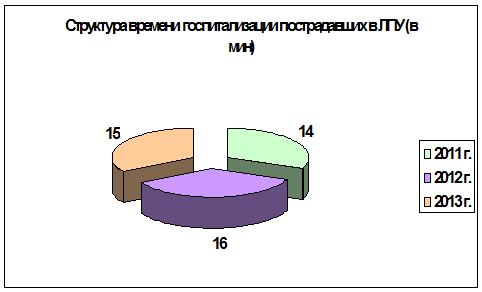
Рисунок 25 Структура времени госпитализации
пострадавших в ЛПУ (в мин)
Дальнейшим этапом исследования стало определение
количества выездов и доезда бригады скорой медицинской помощи на ДТП в течение
до 20 мин. Статистические данные распределились следующим образом (рисунок 26).

Рисунок 26 Структура количества выездов и время
доезда скорой медицинской помощи до места ДТП (до 20 минут)
Время выезда и доезда бригад скорой медицинской
помощи до ДТП от 20 до 40 минут за 3 года уменьшилось на 7% (рисунок 27).

Рисунок 27 Структура времени выездов и время
доезда скорой медицинской помощи до места ДТП (от 20 до 40 минут)
Наблюдается положительная тенденция времени
выезда и доезда до ДТП от 40 до 60 минут бригады скорой медицинской помощи на
8,4% (рисунок 28).

Рисунок 28 Структура времени выездов и время
доезда скорой медицинской помощи до места ДТП (от 40 до 60 минут)
Далее согласно сводному анализу травм при ДТП мы
выявили, что первое место среди травм занимают травмы головы (38%), на втором
месте травмы нижних конечностей (18%), на третьем месте травмы верхних
конечностей (15%) и сочетанные травмы (14%) (рисунок 29).

Рисунок 29 Структура травм
Заключение
Актуальность проблемы оказания первой
медицинской помощи при травмах, синдроме длительного сдавливания приобретает
все более важное значение.
Исход травм и синдрома длительного сдавливания
во многом зависит от оказания экстренной медицинской помощи больному или
пострадавшему на догоспитальном этапе.
Медицинские работники станции скорой медицинской
помощи при оказании медицинской помощи пострадавшим должны обладать широким
диапазоном знаний травматологии, реаниматологии, дифференциальной диагностики,
стандартов экстренной медицинской помощи.
Эффективность организации оказания медицинской
помощи при травмах, синдроме длительного сдавливания на догоспитальном этапе в
значительной мере зависит от таких факторов, как техническое и материальное
обеспечение, четкое взаимодействие выездных бригад ССМП с федеральной
противопожарной службой и чрезвычайных ситуаций. Необходимо подчеркнуть, что
ГБУЗ БГБ «ССНМП» является особым типом лечебно-профилактического учреждения, от
деятельности которого во многом зависит жизнь и здоровье пострадавших.
На основании проведенного нами анализа
литературных источников, работы с медицинской документации ССМП, прохождения
квалификационной практики на ССМП и полученных результатов, можно сделать
следующие выводы:
. Государственное бюджетное учреждение
здравоохранения Оренбургской области «Бугурусланская станция скорой медицинской
помощи» является единственным лечебно-профилактическим учреждением, оказывающим
круглосуточную и бесплатную экстренную медицинскую помощь пострадавшим
получившим травмы и при синдроме длительного сдавливания.
. Ежегодно наблюдается тенденция увеличения
количества травматизма, и сложность травм, таким образом, увеличивается
фактическая нагрузка на выездную бригаду.
. От уровня профессиональной подготовки
медицинского персонала скорой медицинской помощи напрямую и ежеминутно зависит
жизнь и здоровье человека, каждого из нас.
. Соответствие комплектации средствами и
оборудованием медицинского назначения выездных бригад скорой медицинской помощи
приказу № 445Н от 11 июня 2010 г. позволяет совершенствовать медицинскую помощь
на месте происшествия; увеличить возможность госпитализации ранее
нетранспортабельных больных, уменьшить число осложнений и смертельных исходов
во время транспортировки больных и пострадавших в стационары.
. Время доезда скорой медицинской помощи
соответствует нормативу прибытия бригад до места вызова.
Цели дипломной работы достигнуты:
. Дана оценка особенностям организации и
оказания медицинской помощи при травмах, синдроме длительного сдавливания
государственным бюджетным учреждением здравоохранения Оренбургской области
«Бугурусланской станцией скорой медицинской помощи».
. Разработаны предложения по улучшению качества
оказания скорой медицинской помощи населению гор. Бугуруслан при неотложных
состояниях при травмах, синдроме длительного сдавливания.
. Подготовлены памятки - рекламные листы по
профилактике травматизма.
Практическая значимость исследования состоит в
том, что результаты, обобщения и основные выводы способствуют более глубокому
пониманию организации и оказания скорой медицинской помощи при неотложных
состояниях при травмах, синдроме длительного сдавливания государственным
бюджетным учреждением здравоохранения Оренбургской области «Бугурусланской
станцией скорой медицинской помощи. Нами сформулированы конкретные предложения
Администрации гор. Бугуруслан и администрации государственного бюджетного
учреждения здравоохранения Оренбургской области «Бугурусланской станции скорой
медицинской помощи»:
Продолжить совершенствование
материально-технической базы государственного бюджетного учреждения
здравоохранения Оренбургской области «Бугурусланской станции скорой медицинской
помощи».
Организовать на базе государственного бюджетного
учреждения здравоохранения Оренбургской области «Бугурусланская станция скорой
медицинской помощи» постоянно действующих лекторий «Навыки оказания первой
медицинской помощи при неотложных состояниях при травмах синдроме длительного
сдавливания пострадавшим в ДТП и других чрезвычайных ситуациях» для населения
гор. Бугуруслан.
Активизировать санитарно-просветительную работу
через средства массовой информации, направленную на повышение медицинской
грамотности жителей гор. Бугуруслан по вопросам оказания помощи пострадавшим
при неотложных состояниях при травмах, синдроме длительного сдавливания.
Список литературы
1.
Верткин А.Л. Скорая медицинская помощь: руководство для фельдшеров и
медицинских сестер. // Эксмо ISBN, 2011.
.
Григорьев И.В. Лечение неотложных состояний. Новейший справочник. Москва,
Феникс, 2009.
.
Комаров Б.А. Скорая медицинская помощь. Издание II дополненное// Медицина
Москва. 2010.
.
Коллектив авторов. Справочник по неотложной медицинской помощи.
Санкт-Петербург. Оникс, Мир и Образование, Харвест. 2011.
.
Нагнибеда А. Н. Фельдшер скорой помощи. Москва, Специальная литература. 2009.
.
Руксин В. В. Краткое руководство по неотложной кардиологии. Санкт-Петербург,
ИнформМед. 2009.
.
Руководство по скорой медицинской помощи. Санкт-Петербург. ГЭОТАР-Медиа, 2010.
.
Скорая медицинская помощь пострадавшим в дорожно-транспортных происшествиях: -
Санкт-Петербург, "ИПК "Коста", 2012.
.
Скорая медицинская помощь. Краткое руководство: Под редакцией А.Г.
Мирошниченко, В. В. Руксина, В. М. Москва, ГЭОТАР-Медиа, 2010.
.
Справочник врача скорой и неотложной медицинской помощи: - Санкт-Петербург,
Политехника, 2009 г.- 488 с.
.
Справочник врача скорой и неотложной помощи: - Санкт-Петербург, Феникс, 2009
г.- 256 с.
.
Справочник фельдшера. Под редакцией доктора медицинских наук, Ю.Ю. Елисеевой,
Москва, Экспо-Пресс, 2013.
.
Федеральное руководство по использованию лекарственных средств (формулярная
система). Выпуск Х.-М.: «Эхо», 2009.
.
Шелехов К.К., Смолева Э.В., Степанова Л.А. // Фельдшер скорой помощи. Феникс,
2012 г.
.
Российский научно - практический журнал «Скорая медицинская помощь» № 1 //Санкт
- Петербург, 2009 год.
.
Российский научно - практический журнал «Скорая медицинская помощь» № 2 //
Санкт - Петербург, 2009 год.
.
Российский научно - практический журнал «Скорая медицинская помощь» № 3 //Санкт
- Петербург, 2009 год.
.
#"818991.files/image031.jpg">
