Ревматоидный полиартрит
Министерство образования и науки
Российской Федерации
Медицинский институт
Кафедра терапии
Курсовая работа
на тему: Ревматоидный полиартрит
Содержание
Введение
. Классификация
. Этиология
. Патогенез
. Клиническая картина
. Диагноз
. Дифференциальный диагноз
7.
Лечение
7.1 Базисная терапия ревматоидного артрита
7.2
Биологические препараты в лечении ревматоидного артрита
.3
Глюкокортикостероиды
.4
НПВП
.5
Дополнительные медикаментозные методы лечения
8.
Общие принципы ведения больных ревматоидным артритом
9. Прогноз и исходы
Заключение
Литература
Введение
Ревматоидный артрит - это хроническое системное воспалительное
заболевание соединительной ткани с преимущественным поражением суставов по типу
хронического прогрессирующего эрозивно-деструктивного полиартрита.
Ревматоидный полиартрит представляет собой заболевание нескольких суставов,
сопровождающееся деструкцией (разрушением) костной ткани, симптомы этого
заболевания проявляются в виде болей в суставах, ограничения их подвижности и
невозможности переносить физическую нагрузку.
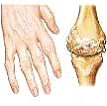
Рисунок 1. − Деформация суставов кистей при ревматоидном артрите
Самые первые следы ревматоидного артрита найдены в 4500 г. до н. э. Их
обнаружили на остатках скелетов индейцев в Теннеси, США. Первый документ,
описывающий симптомы, очень напоминающие симптомы ревматоидного артрита,
датируется 123 г. Термин «ревматоидный артрит» предложен английским врачом
Гэродом в 1859 г., как бы в противовес двум известным в то время заболеваниям суставов
- ревматизму и подагре.
Эпидемиология
Ревматоидный артрит распространён по всему миру и ему подвержены все
этнические группы. Распространенность в популяции составляет 0,5-1,5% (до 5% у
пожилых). Ревматоидный артрит поражает людей самого разного возраста, но чаще
все же тех, кому за 30 лет. Среди женщин примерно в 5 раз больше болеющих
ревматоидным артритом, чем среди мужчин, соотношение мужчин и женщин составляет
в среднем 1: (2,5-3). В целом же, по данным разных ученых, это заболевание
поражает 1-2% населения.
1. Классификация
Ревматоидный артрит на протяжении десятилетий остается в центре внимания
ревматологической науки, что является отражением большой значимости болезни в
общемедицинском и социальном плане. Борьба с этим серьезным заболеванием
требует целого ряда научно-организационных мероприятий, одним из которых
является формирование современной классификации ревматоидного артрита.
Классификация ревматоидного артрита (принята на заседании Пленума
Ассоциации ревматологов России 30 ноября 2007 года)
1. Основной диагноз:
■ Ревматоидный артрит серопозитивный (М05.8)
■ Ревматоидный артрит серонегативный (М06.0)
■ Особые клинические формы ревматоидного артрита:
□ Синдром Фелти (М05.0)
□ Болезнь Стилла, развившаяся у взрослых (M06.1)
■ Ревматоидный артрит вероятный (М05.9, М06.4, М06.9)
2. Клиническая стадия:
■ Очень ранняя стадия: длительность болезни < 6 месяцев
■ Ранняя стадия: длительность болезни 6 мес. - 1 год
■ Развернутая стадия: длительность болезни > 1 года при наличии
типичной симптоматики РА
■ Поздняя стадия: длительность болезни 2 года и более + выраженная
деструкции мелких (III-IV рентгенологическая стадия) и крупных суставов,
наличие осложнений
3. Активность болезни:
■ 0 = ремиссия (DAS28 < 2,6)
■ 1 = низкая (2,6< DAS28 <3,2)
■ 2 = средняя (DAS28 3,2 - 5,1)
■ 3 = высокая (DAS28 > 5,1)
4. Внесуставные (системные) проявления:
1. ревматоидные узелки
. кожный васкулит (язвенно-некротический васкулит, инфаркты ногтевого
ложа, дигитальный артериит, ливедоангиит)
. васкулит других органов
. нейропатия (мононеврит, полинейропатия)
. плеврит (сухой, выпотной), перикардит (сухой, выпотной)
. синдром Шегрена
. поражение глаз (склерит, эписклерит, васкулит сетчатки)
5. Инструментальная характеристика:
· Наличие эрозий
(с использованием рентгенографии, возможно МРТ, УЗИ):
о Неэрозивный
о Эрозивный
· Рентгенологическая стадия (по Штейнброкеру, модификация):
I - околосуставной остеопороз- остеопороз + сужение суставной щели, могут
быть единичные эрозии- признаки предыдущей стадии + множественные эрозии +
подвывихи в суставах- признаки предыдущей стадии + костный анкилоз
6. Дополнительная иммунологическая характеристика -
антицитруллиновые антитела:
· АЦЦП - позитивный
· АЦЦП - негативный
7. Функциональный класс:
I - полностью сохранены: самообслуживание, непрофессиональная и
профессиональная деятельность- сохранены: самообслуживание, профессиональная
деятельность, ограничена: непрофессиональная деятельность- сохранено:
самообслуживание; ограничены: непрофессиональная и профессиональная
деятельность- ограничены: самообслуживание, непрофессиональная и
профессиональная деятельность
8. Осложнения:
1. вторичный системный амилоидоз
. вторичный артроз
. остеопороз (системный)
. остеонекроз
. туннельные синдромы (синдром карпального канала, синдромы сдавления
локтевого, больше - берцового нервов)
. атеросклероз
2. Этиология
Этиология ревматоидного полиартрита не известна. Как и для большинства
аутоиммунных заболеваний, здесь можно выделить 3 основных фактора (ревматологическая
триада):
1. Генетическая предрасположенность
· Наследственная склонность к аутоиммунным реакциям.
· Чаще встречается у носителей определенного антигена класса
MHC II: HLA - DR1, DR4
2. Инфекционный фактор
Гипотетические триггеры ревматических заболеваний:
· - парамиксовирусы - вирусы паротита, кори, респираторно-синцитиальной
инфекции
· - гепатовирусы - вирус гепатита В
· -
герпесвирусы - вирусы простого герпеса, опоясывающего лишая, Цитомегаловирус
<http://ru.wikipedia.org/wiki/%D0%A6%D0%B8%D1%82%D0%BE%D0%BC%D0%B5%D0%B3%D0%B0%D0%BB%D0%BE%D0%B2%D0%B8%D1%80%D1%83%D1%81>,
вирус Эпштейна-Барр
<http://ru.wikipedia.org/wiki/%D0%92%D0%B8%D1%80%D1%83%D1%81_%D0%AD%D0%BF%D1%88%D1%82%D0%B5%D0%B9%D0%BD%D0%B0_%E2%80%94_%D0%91%D0%B0%D1%80%D1%80>
(значительно выше в синовиальной жидкости у больных РА)
· -
ретровирусы - Т-лимфотропный вирус
<http://ru.wikipedia.org/wiki/%D0%A2-%D0%BB%D0%B8%D0%BC%D1%84%D0%BE%D1%82%D1%80%D0%BE%D0%BF%D0%BD%D1%8B%D0%B9_%D0%B2%D0%B8%D1%80%D1%83%D1%81_%D1%87%D0%B5%D0%BB%D0%BE%D0%B2%D0%B5%D0%BA%D0%B0>
3. Пусковой фактор (переохлаждение, гиперинсоляция,
интоксикации, мутагенные медикаменты, эндокринопатии, стрессы и т.д.).
Существует много ключевых факторов, которые запускают ревматоидный
процесс или участвуют в его развитии, однако их точная природа окончательно не
установлена. В частности, в синовиальной оболочке суставов обнаружены антигены,
сходные с ретровирусными. Гипотеза инфекционного происхождения ревматоидного
артрита не имеет достаточных оснований, хотя и в настоящее время продолжаются
активные поиски инфекционных агентов (микоплазм, вирусов и др.) - возможных
возбудителей ревматоидного артрита.
При ревматоидном артрите установлено существование ряда аутоиммунных нарушений.
В первую очередь это касается частого обнаружения при ревматоидном артрите
ревматоидного фактора - антитела к Тс - фрагменту Ig. Имеются предположения о
наличии при ревматоидном артрите первичного (врожденного или приобретенного)
дефекта клеточного иммунитета, приводящего к ослаблению контроля за гуморальным
его звеном и последующим развитием аутоиммунных нарушений. Подтверждением этому
являются повышенная частота развития аутоиммунных нарушений у больных с
врожденными иммунодефицитными состояниями, а также эффективность при
ревматоидном артрите иммуностимулирующих средств.
3. Патогенез
В основе ревматоидного артрита лежит хронический воспалительный процесс в
синовиальной оболочке суставов, обусловленный развитием местной иммунной
реакции с образованием агрегированных иммуноглобулинов (преимущественно
IgG-класса), к Fc-рецепторам которым образуются аутоантитела, называемые
ревматоидными факторами. Аутоантитела могут формировать иммунные комплексы,
соединяясь как с С1g-компонентом комплемента, так и с другими
белками. Иммунные комплексы, попадая в синовиальную жидкость, фагоцитируются
нейтрофилами, которые в процессе фагоцитоза разрушаются.
В результате выделяются различные лизосомальные ферменты, способные
активировать медиаторы воспаления - кинины, простагландины, компоненты
комплемента, обладающие анафилактогенными, цитотоксическими и хемотаксическими
свойствами. Последнее способствует притоку большого числа нейтрофилов в полость
сустава, что усиливает накопление в ней медиаторов воспаления.
В самой синовиальной оболочке концентрируются активированные лимфоциты,
которые в процессе кооперативного иммунного ответа выделяют различные
лимфокины, оказывающие повреждающее действие на ткани сустава и способствующие
формированию гранулем (ревматоидных узелков). Патогенез большинства
внесуставных (системных) проявлений ревматоидного артрита связан с развитием
иммунокомплексного васкулита, а также с непосредственным повреждением различных
тканей активированными лимфоцитами и аутоантителами.
4. Клиническая картина
Выделяют следующие варианты клинического течения ревматоидного артрита:
· Классический вариант (симметричное поражение как мелких, так и крупных
суставов, медленнопрогрессирующее течение).
· Моно- или олигоартрит с преимущественным поражением крупных
суставов, чаще коленных. Выраженное начало заболевания и обратимость всех
проявлений в течение 1-1,5 месяца (артралгии носят мигрирующий характер,
рентгенологические изменения отсутствуют, противовоспалительные препараты дают
относительно положительный эффект; в последующем возникают все симптомы,
характерные для ревматоидного артрита).
· Ревматоидный артрит с псевдосептическим синдромом
(сопровождается лихорадкой гектического типа, ознобом, гипергидрозом, потерей
веса, развитием амиотрофии, анемии, васкулитов, висцеритов; в ряде случаев
клинические признаки артрита отходят на второй план).
· Синдром Фелти (сочетание полиартрита и спленомегалии;
возможен вариант без спленомегалии, но с лейкоцитопенией, нейтропенией,
висцеритами).
· Синдром Стилла.
· Ювенильный ревматоидный артрит (начало заболевания до 16
лет):
o аллергосептический синдром;
o суставно-висцеральная форма с ограниченными висцеритами.
· Суставно-висцеральная форма:
o ревматоидный васкулит;
o поражение сердца, лёгких, почек, органов пищеварения;
o поражение нервной системы.
Наиболее типично постепенное медленное развитие болезни (так называемый
классический вариант течения). Как бы исподволь появляются боли, ощущение
скованности и припухлость суставов. Сначала поражается относительно небольшое число
суставов. Боли в суставах умеренные, возникают лишь при движениях. Характерно
ощущение скованности в суставах, более выраженное по утрам. Отмечаются
припухлость пораженных суставов, болезненность их при пальпации, гипертермия
кожи над ними, цвет которой, как правило, не изменен. Уже с самого начала
болезни характерна симметричность артрита. Примерно у 10% больных ревматоидный
артрит начинается и длительно протекает в виде моно- или олигоартрита
преимущественно крупных суставов.
У небольшой части больных ревматоидный артрит может начинаться остро.
Высокая «беспричинная» лихорадка с ознобами - первый и наиболее выраженный
симптом этого варианта болезни. Клиническую картину определяют также симптомы
интоксикации и такие системные проявления, как серозит, кардит, увеличение
лимфатических узлов, печени, селезенки, а также лейкоцитоз, увеличение СОЭ.
Признаки артрита вначале могут отсутствовать (имеются только полиартралгии) или
бывают умеренно выражены. Лишь спустя несколько недель или даже месяцев стойкий
суставной синдром становится очевидным. В дальнейшем, особенно под влиянием
лечения, может наблюдаться трансформация в классический вариант течения
ревматоидного артрита, но нередко сохраняется тенденция к агрессивному течению
с сохранением в период обострения лихорадки.
К редким вариантам начала ревматоидного артрита относится рецидивирующий
артрит. Отмечается острое или подострое развитие артрита одного или нескольких
суставов, бесследно проходящих через небольшой промежуток времени без лечения.
Повторяющиеся «атаки» артрита могут в течение ряда лет предшествовать развитию
типичного стойкого полиартрита, характерного для ревматоидного артрита. Крайне
редко ревматоидный артрит может начинаться с появления ревматоидных узелков,
расположенных подкожно или во внутренних органах (например, в легких), - так
называемый ревматоидный нодулез. Поражение суставов при этом развивается позже.
Суставной синдром составляет основу клинической картины. В патологический
процесс могут быть вовлечены практически любые суставы, а также околосуставные
ткани (связки, сухожилия, мышцы и др.). Наиболее характерна для ревматоидного
артрита тенденция к развитию эрозивного полиартрита с симметричным поражением
суставов и их деформацией. Типичными для ревматоидного артрита считаются артрит
проксимальных межфаланговых суставов, в результате которого пальцы приобретают
веретенообразную форму, и воспаление пястно-фаланговых суставов. Часто
отмечается воспаление лучезапястных, пястных, запястных и межзапястных
суставов. Одним из ранних симптомов ревматоидного артрита является уменьшение
массы межкостных мышц на тыле кисти, обусловленное снижением их функциональной
активности, реже миозитом.
Поражение сухожилий и изменения мышц играют ведущую роль в формировании
стойких деформаций кистей: латеральное отклонение пальцев, деформации пальца
типа «пуговичной петли» (сгибательная контрактура проксимального и
переразгибание дистального межфаланговых суставов) или «шеи лебедя»
(сгибательная контрактура дистального и переразгибание проксимального межфаланговых
суставов). Эти деформации встречаются почти исключительно при ревматоидном
артрите и определяют понятие «ревматоидная кисть». В области локтевых суставов
могут обнаруживаться ревматоидные узелки. Наиболее часто они располагаются в
области локтевого отростка и проксимальной части локтевой кости. Узелки обычно
безболезненны, умеренно плотные, небольших размеров.
Артрит плюснефаланговых суставов почти постоянно встречается при
ревматоидном артрите. Следствием стойкого артрита этих суставов являются молоточковидная
деформация пальцев, подвывих головок плюсневых костей по направлению к подошве
стоп, отклонение пальцев кнаружи. В результате этих изменений формируется
плоскостопие, возникают болезненные «натоптыши», hallux valgus и бурсит в
области I плюснефалангового сустава. Комплекс этих изменений принято называть
«ревматоидной стопой». Часто наблюдается артрит голеностопных суставов, который
может привести к варусной деформации стопы.
При поражении коленных суставов рано начинается атрофия четырехглавой мышцы
бедра. У ряда больных явная деформация сустава может быть связана не с выпотом
в его полость, а с утолщением периартикулярных тканей. Фиброзные изменения
суставной капсулы, сухожилий мышц, прикрепляющихся в области коленного сустава,
могут приводить к развитию сгибательных контрактур. Иногда синовиальная
жидкость скапливается преимущественно в задних отделах сустава - развивается
киста Бейкера, достигающая подчас больших размеров.
Нарушение подвижности и боли в тазобедренном суставе при ревматоидном артрите
иногда связаны с асептическим некрозом головки бедренной кости, возникающим
обычно на фоне длительного лечения кортикостероидами.
Относительно редко наблюдается артрит грудиноключичных и
височно-нижнечелюстных суставов. Поражение суставов черпаловидных хрящей может
приводить к охриплости голоса, а поражение сочленений слуховых косточек - к
снижению слуха.
При ревматоидном артрите могут развиваться подвывихи суставов,
сгибательные контрактуры, костный анкилоз (чаще в межзапястных, лучезапястных,
реже в проксимальных межфаланговых суставах и суставах стоп).
Боль, ощущение скованности в шейном отделе позвоночника - частые жалобы
больных ревматоидного артрита. Редкой особенностью поражения шейного отдела
позвоночника при ревматоидном артрите является развитие подвывиха в
атлантоосевом сочленении из-за размягчения и истончения поперечной связки
атланта. Подвывихи других шейных позвонков (чаще CIII-CIV)
могут приводить к травматизации спинного мозга, что проявляется в легких
случаях лишь утомляемостью при ходьбе, парестезиями, а в выраженных -
нарушениями чувствительности и двигательными расстройствами, вплоть до
тетраплегии.
Полиневропатия - проявление васкулита сосудов, питающих периферические
нервы. Характерно поражение дистальных отделов нервных стволов, чаще всего
малоберцового нерва, с развитием нарушений чувствительности. Больных беспокоят
онемение, жжение, зябкость в дистальных отделах конечностей. Отмечаются
болезненность при пальпации не только пораженных суставов, но и тканей,
расположенных в отдалении от них, снижение или повышение чувствительности в
зоне поражения нервов. Реже возникают двигательные расстройства. Как правило,
полиневропатия наблюдается у больных серопозитивным ревматоидным артритом
одновременно с наличием подкожных ревматоидных белков.
Ревматоидный васкулит обусловливает возникновение точечных участков
некроза, чаще всего в области ногтевого ложа (так называемый дигитальный
артериит); безболезненных язв, локализующихся обычно на голени; эписклерита,
микроинфарктов или кровоизлияний в бассейне легочных, церебральных, венечных
или брыжеечных сосудов.
Поражение сердца при ревматоидном артрите проявляется чаще перикардитом и
миокардитом, преимущественно гранулематозным, очаговым. Крайне редко могут
формироваться пороки сердца (недостаточность митрального клапана или клапана
аорты).
Ревматоидное поражение легких включает: диффузный фиброзирующий
альвеолит, узелковое поражение логичной ткани, васкулит. Серозит (чаще плеврит,
перикардит) выявляется лишь при рентгенологическом исследовании (умеренно
выраженный спаечный процесс).
Ревматоидное поражение почек (гломерулонефрит) встречается реже, чем
амилоидоз и лекарственные нефропатии, и характеризуется умеренными протеинурией
и микрогематурией.
Сочетание ревматоидного артрита с поражением экзокринных желез, в
основном слюнных и слезных, наблюдается, по данным различных авторов, у 10-15%
больных и носит название синдрома Шегрена.
Сочетание ревматоидного артрита с гепатоспленомегалией и лейкопенией
называют синдромом Фелти, а одновременное наличие ревматоидного артрита и
силикоза с узелковым поражением легких - синдромом Каплана.
Одним
из наиболее серьезных осложнений ревматоидного является амилоидоз
<http://www.doktorvisus.ru/medarticle/articles/5917.htm>. Он развивается
у 10-15% больных, как правило, через много лет от начала болезни, но у
отдельных больных возникает уже впервые годы.
5.
Диагноз
ревматоидный полиартрит сустав сухожилие
В
раннем распознавании ревматоидного артрита большое значение имеют стойкость
артрита мелких суставов кистей и стоп, симметричность процесса, наличие общих
нерезко выраженных признаков заболевания (субфебрилитет, утомляемость,
похудание), обнаружение IgM-ревматоидного фактора в крови (латекс-тест) в
средних и высоких титрах, наличие ревматоидных узелков.
Синовиальная
жидкость при ревматоидном артрите мутная, вязкость ее снижена, содержание белка
и лейкоцитов повышено (преимущественно за счет нейтрофилов), муциновый сгусток
рыхлый, выявляются IgM-ревматоидный фактор и так называемые рагоциты -
нейтрофилы, содержащие в цитоплазме иммунные комплексы; гемолитическая
активность комплемента и уровень глюкозы снижены.
Рентгенологические
изменения, особенно рано выявляемые в суставах кистей и стоп, также имеют
большое диагностическое значение. Основными признаками при этом являются
околосуставной эпифизарный остеопороз, сужение суставной щели, развитие краевых
костных эрозий (узур). Околосуставной остеопороз характеризуется однородным
уменьшением плотности кости; отчетливо видимый в норме трабекулярный рисунок
эпифизов заметно «размывается». Сужение суставной щели при ревматоидном артрите
происходит равномерно на всем протяжении.
Наиболее
ранние эрозивные изменения суставных поверхностей при ревматоидном артрите
отмечаются в проксимальных межфаланговых, пястно-фаланговых (чаще в головках
II-III пястных костей) суставах, костях запястья, в лучезапястном суставе
(особенно в области шиловидного отростка локтевой кости), а также в головках
плюсневых костей. С диагностической точки зрения важно, что эрозии костей при
ревматоидном артрите всегда наблюдаются одновременно с сужением щели
соответствующего сустава и околосуставным остеопорозом. При ревматоидном
артрите, могут наблюдаться различных размеров (чаще мелкие) кистевидные
просветления в области эпифизов. В ряде случаев они обусловлены развитием
ревматоидных гранулем в костной ткани.
В
диагностике ревматоидного артрита рекомендуется использовать предложенные Американской
ревматологической ассоциацией критерии:
1. артрит 3 суставов и более длительностью более 3 месяцев;
2. артрит суставов кисти;
. симметричный артрит мелких суставов;
. утренняя скованность (не менее 1 ч);
. ревматоидные узелки;
. ревматоидный фактор в сыворотке крови (титр 1/4 и выше);
7. рентгенологические признаки (эрозивный артрит, околосуставной
остеопороз).
Для постановки диагноза достаточно 4 из 7 критериев.
6. Дифференциальный диагноз
Ранний
диагноз ревматоидный артрит нередко затруднен, т.к. комплекс характерных
признаков появляется не впервые месяцы. Поэтому в начале болезни необходимо
проводить дифференциальный диагноз с некоторыми вариантами таких заболеваний,
как анкилозирующий спондилоартрит, Рейтера синдром
<http://www.doktorvisus.ru/medarticle/articles/35109.htm>, псориатический
артрит, остеоартроз <http://www.doktorvisus.ru/medarticle/articles/29148.htm>,
подагра <http://www.doktorvisus.ru/medarticle/articles/31967.htm>.
В
дифференциальной диагностике с болезнью Бехтерева решающее
значение имеет обнаружение рентгенологических признаков сакроилеита
<http://www.doktorvisus.ru/medarticle/articles/36520.htm>, а также
антигена гистосовместимости В27, встречающегося при ревматоидном артрите не
чаще, чем в популяции (5-8%), а при болезни Бехтерева - в 90-95% случаев.
Поражение
суставов при псориатическом артрите, как правило, отличается от
ревматоидного артрита несимметричностью, наличием распространенного
периартикулярного отека, вовлечением дистальных межфаланговых суставов кистей,
типичных кожных проявлений. Последние могут отмечаться у этих больных
непостоянно и локализоваться только на редко осматриваемых частях тела
(например, на волосистой части головы).
Вторичный синовит при остеоартрозе с преимущественным поражением суставов кистей
отличается от ревматоидного артрита тем, что развивается только в тех суставах,
которые чаще вовлекаются в процесс именно при остеоартрозе, - дистальных, реже
проксимальных межфаланговых, и практически не встречается в пястно-фаланговых
суставах (за исключением I пальца), а также отсутствием ревматоидного фактора.
В
ряде случаев возникает необходимость в проведении дифференциального диагноза с системной
красной волчанкой
<http://www.doktorvisus.ru/medarticle/articles/21368.htm>, болезнью
Шегрена, реактивными артритами, саркоидозом
<http://www.doktorvisus.ru/medarticle/articles/36826.htm>, туберкулезным
артритом, пирофосфатной артропатией <http://www.doktorvisus.ru/medarticle/articles/31398.htm>.
7. Лечение
Лечение включает:
· немедикаментозные методы терапии;
· медикаментозную терапию;
· ортопедическое лечение, реабилитацию.
Немедикаментозные способы терапии ревматоидного артрита (физиотерапия,
бальнеотерапия, диетотерапия, акупунктура и др.) представляют собой
дополнительные методики, с помощью которых можно несколько улучшить
самочувствие и функциональный статус пациента, но не купировать симптоматику и
достоверно повлиять на деструкцию суставов.
Ортопедическое лечение, включающее ортезирование и хирургическую
коррекцию деформаций суставов, а также реабилитационные мероприятия (лечебная
физкультура и др.) имеют особое значение преимущественно на поздних стадиях
заболевания для поддержания функциональной способности и улучшения качества
жизни больного.
Основными целями лечения при ревматоидного артрита являются:
· купирование симптомов заболевания, достижение клинической ремиссии или
как минимум низкой активности болезни;
· торможение прогрессирования структурных изменений в суставах
и соответствующих функциональных нарушений;
· улучшение качества жизни больных, сохранение
трудоспособности.
Исходя из патогенеза заболевания, становится очевидным, что эффективно
воздействовать на развитие заболевания можно на двух уровнях:
· подавляя избыточную активность иммунной системы;
· блокируя выработку медиаторов воспаления, в первую очередь
простагландинов.
Поскольку, помимо собственно воспаления, активация иммунной системы
сопровождается многими другими патологическими процессами, воздействие на
первом уровне является существенно более глубоким и эффективным, нежели на
втором.
Медикаментозная иммуносупрессия представляет собой основу лечения
ревматоидного артрита. К иммуносупрессорам, применяющимся для лечения данного
заболевания, относятся базисные противовоспалительные препараты (БПВП),
биологические препараты и глюкокортикостероиды. На втором уровне действуют
нестероидные противовоспалительные препараты (НПВП) и глюкокортикостероиды.
7.1 Базисная терапия ревматоидного артрита
БПВП являются главным компонентом лечения ревматоидного артрита и при
отсутствии противопоказаний должны быть назначены каждому пациенту с этим
диагнозом. Особенно важно максимально быстрое назначение БПВП (сразу после
установления диагноза) на ранней стадии, когда имеется ограниченный период
времени (несколько месяцев от появления симптоматики) для достижения наилучших
отдаленных результатов - так называемое «терапевтическое окно».
Классические БПВП обладают следующими свойствами:
· Способность подавлять активность и пролиферацию иммунокомпетентных клеток
(иммуносупрессия), а также пролиферацию синовиоцитов и фибробластов, что
сопровождается выраженным снижением клинико-лабораторной активности
ревматоидного артрита.
· Стойкость клинического эффекта, в том числе его сохранение
после отмены препарата.
· Способность задерживать развитие эрозивного процесса в
суставах.
· Способность индуцировать клиническую ремиссию.
· Медленное развитие клинически значимого эффекта (обычно в
течение 1-3 месяцев от начала лечения).
БПВП существенно различаются между собой по механизму действия и
особенностям применения.
БПВП условно могут быть подразделены на препараты первого и второго
ряда.
К БПВП первого ряда относятся: метотрексат, сульфасалазин, препараты
золота, D-пеницилламин, аминохинолиновые препараты. К средствам резерва
относятся циклофосфан, азатиоприн, циклоспорин А (Сандиммун)
ü Метотрексат - «золотой стандарт» терапии ревматоидного артрита.
Рекомендуемые дозы - 7,5-25 мг в неделю - подбираются индивидуально путем постепенного
повышения на 2,5 мг каждые 2-4 недели до достижения хорошего клинического
ответа либо возникновения непереносимости. Препарат дается внутрь (еженедельно
в течение двух последовательных дней дробно в 3-4 приема каждые 12 ч). В случае
неудовлетворительной переносимости метотрексата при приеме внутрь за счет
диспепсии и других жалоб, связанных с желудочно-кишечным трактом (ЖКТ),
препарат может быть назначен парентерально (одна в/м или в/в инъекция в
неделю).
ü Лефлуномид (арава). Стандартная схема лечения: внутрь по 100 мг в сутки в
течение 3 дней, затем 20 мг/сут постоянно. При риске непереносимости препарата
(пожилой возраст, заболевания печени и др.) лечение можно начинать с дозы 20
мг/сут. По эффективности сопоставим с метотрексатом, имеет несколько лучшую
переносимость.
ü Сульфасалазин. В клинических испытаниях не уступал по эффективности другим
БПВП, однако клиническая практика показывает, что достаточный контроль над
течением болезни сульфасалазин обычно обеспечивает при умеренной и низкой активности
ревматоидного артрита.
ü БПВП второго ряда применяются значительно реже в связи с
меньшей клинической эффективностью и/или большей токсичностью. Они назначаются,
как правило, при неэффективности или непереносимости БПВП первого ряда.
В связи с медленным развитием клинического эффекта назначение БПВП на
сроки менее 6 месяцев не рекомендуется. Длительность лечения определяется
индивидуально, типичная продолжительность «курса» лечения одним препаратом (в
случае удовлетворительного ответа на терапию) составляет 2-3 года и более.
При недостаточной эффективности монотерапии каким-либо базисным
препаратом может быть избрана схема комбинированной базисной терапии, т. е.
сочетания двух-трех БПВП. Наиболее хорошо зарекомендовали себя следующие
сочетания:
· метотрексат + лефлуномид;
· метотрексат + циклоспорин;
· метотрексат + сульфасалазин;
· метотрексат + сульфасалазин + гидроксихлорохин.
В комбинированных схемах препараты обычно применяются в средних
дозировках. Комбинация БПВП ассоциирована с умеренным повышением частоты
побочных эффектов.
7.2
Биологические препараты в лечении ревматоидного артрита
Термин биологические препараты применяется по отношению к лекарственным
средствам, производимым с использованием биотехнологий и осуществляющим
целенаправленное («точечное») блокирование ключевых моментов воспаления с
помощью антител или растворимых рецепторов к цитокинам, а также другим
биологически активным молекулам. Таким образом, биологические препараты не
имеют никакого отношения к «биологически активным пищевым добавкам». В связи с
большим количеством «молекул-мишеней», воздействие на которые потенциально
может подавлять иммунное воспаление, разработан целый ряд лекарственных средств
из этой группы и еще несколько препаратов проходят клинические испытания.
К основным зарегистрированным в мире для лечения ревматоидного артрита
биологическим препаратам относятся:
· инфликсимаб, адалимумаб, этанерсепт (воздействуют на фактор некроза
опухоли (ФНО-α);
· ритуксимаб (воздействует на CD 20 (В-лимфоциты);
· анакинра (воздействует на интерлейкин-1);
· абатасепт (воздействует на CD 80, CD 86, CD 28).
Для биологических препаратов характерны выраженный клинический эффект и
достоверно доказанное торможение деструкции суставов. Эти признаки позволяют
относить биологические препараты к группе БПВП. В то же время особенностью
группы является быстрое (нередко в течение нескольких дней) развитие яркого
улучшения, что объединяет биологическую терапию с методами интенсивной терапии.
Характерная черта биологических средств - потенцирование эффекта в сочетании с
БПВП, в первую очередь с метотрексатом. В связи с высокой эффективностью при
ревматоидном артрите, в том числе у резистентных к обычной терапии пациентов, в
настоящее время биологическая терапия выдвинулась на второе по значимости место
(после БПВП) в лечении этого заболевания.
К отрицательным сторонам биологической терапии относятся:
· угнетение противоинфекционного и (потенциально) противоопухолевого
иммунитета;
· риск развития аллергических реакций и индуцирования аутоиммунных
синдромов, связанный с тем, что биологические препараты по химической структуре
являются белками;
· высокая стоимость лечения.
Биологические методы терапии показаны, если лечение препаратами из группы
БПВП (такими, как метотрексат) не является адекватным вследствие недостаточной
эффективности или неудовлетворительной переносимости.
7.3
Глюкокортикостероиды
Глюкокортикостероиды обладают многогранным противовоспалительным
действием, обусловленным блокадой синтеза провоспалительных цитокинов и
простагландинов, а также торможением пролиферации за счет воздействия на
генетический аппарат клеток.
Глюкокортикостероиды оказывают быстрый и ярко выраженный дозозависимый
эффект в отношении клинических и лабораторных проявлений воспаления. Применение
глюкокортикостероидов чревато развитием нежелательных реакций, частота которых
также повышается с увеличением дозы препарата (стероидный остеопороз,
медикаментозный синдром Иценко-Кушинга, поражение слизистой ЖКТ). Эти препараты
сами по себе в большинстве случаев не могут обеспечить полноценного контроля
над течением ревматоидного артрита и должны назначаться вместе с БПВП.
Глюкокортикостероиды при данном заболевании применяются системно и
локально. Для системного применения показан основной метод лечения - назначение
низких доз внутрь (преднизолон - до 10 мг/сут, метилпреднизолон
- до 8 мг/сут) на длительный период при высокой воспалительной
активности, полиартикулярном поражении, недостаточной эффективности БПВП.
Средние и высокие дозы глюкокортикостероидов внутрь (15 мг/сут и более,
обычно 30-40 мг/сут в пересчете на преднизолон), а также пульс-терапия
глюкокортикостероидами - внутривенное введение высоких доз метилпреднизолона
(250-1000 мг) или дексаметазона (40-120 мг) могут применяться для лечения
тяжелых системных проявлений ревматоидного артрита (выпотной серозит,
гемолитическая анемия, кожный васкулит, лихорадка и др.), а также некоторых
особых форм болезни.
Продолжительность лечения определяется временем, необходимым для
купирования симптоматики, и составляет обычно 4-6 недель, после чего
осуществляется постепенное ступенчатое снижение дозы с переходом на лечение
низкими дозами глюкокортикостероидов.
Для локальной терапии применяются препараты в микрокристаллической форме,
назначающиеся в виде внутрисуставных и периартикулярных инъекций: бетаметазон,
триамсинолон, метилпреднизолон, гидрокортизон.
Глюкокортикостероиды для локального применения обладают ярко выраженным
противовоспалительным действием, преимущественно в месте введения, а в ряде
случаев - и системным действием. Рекомендуемые суточные дозы составляют: 7 мг -
для бетаметазона, 40 мг - для триамсинолона и метилпреднизолона,
125 мг - для гидрокортизона. Эта доза (суммарно) может
использоваться для внутрисуставного введения в один крупный (коленный) сустав, два
сустава среднего размера (локтевые, голеностопные и др.), 4-5 мелких суставов
(пястно-фаланговые и др.), либо для периартикулярного введения препарата в 3-4
точки.
Эффект после однократного введения обычно наступает на протяжении 1-3
дней и сохраняется в течение 2-4 нед. при хорошей переносимости.
В связи с этим повторные инъекции глюкокортикостероидов в один сустав
нецелесообразно назначать ранее, чем через 3-4 недели. Проведение курса из
нескольких внутрисуставных инъекций в один и тот же сустав не имеет
терапевтического смысла и чревато осложнениями (локальный остеопороз, усиление
деструкции хряща, остеонекроз, нагноение). В связи с повышенным риском развития
остеонекроза внутрисуставное введение глюкокортикостероидов в тазобедренный
сустав в целом не рекомендуется.
7.4 НПВП
Значение НПВП в лечении ревматоидного артрита за последние годы
существенно снизилось в связи с появлением новых эффективных схем
патогенетической терапии.
Действие НПВП при ревматоидном артрите - уменьшение выраженности симптомов
болезни (боль, скованность, припухлость суставов). НПВП обладают
обезболивающим, противовоспалительным, жаропонижающим эффектом, но мало влияют
на лабораторные показатели воспаления. В подавляющем большинстве случаев НПВП
не способны как-либо заметно изменить течение заболевания.
Наряду с лечебным эффектом, все НПВП, включая селективные (ингибиторы
ЦОГ-2), способны вызывать эрозивно-язвенное поражение ЖКТ (в первую очередь
верхних его отделов - «НПВП-гастропатия») с возможными осложнениями
(кровотечения, перфорации и пр.), а также нефротоксические и другие
нежелательные реакции.
Основные характерные черты, которые необходимо учитывать при назначении
НПВП, следующие.
· Не существует значимых различий между НПВП в плане эффективности (для
большинства препаратов эффект пропорционален дозе вплоть до максимальной
рекомендуемой).
· Существуют значительные различия между разными НПВП по
переносимости, особенно в отношении поражения ЖКТ.
· Частота нежелательных эффектов обычно пропорциональна дозе
НПВП.
· У пациентов с повышенным риском развития
НПВП-ассоциированного поражения ЖКТ риск может быть снижен путем параллельного
назначения блокаторов протонной помпы, мизопростола.
· Существует индивидуальная чувствительность к различным НПВП
как в отношении эффективности, так и переносимости лечения. Дозы НПВП при
ревматоидном артрите соответствуют стандартным.
К наиболее часто применяющимся при ревматоидном артрите НПВП относятся:
· диклофенак (50-150 мг/сут);
· нимесулид (200-400 мг/сут);
· целекоксиб (200-400 мг/сут);
· мелоксикам (7,5-15 мг/сут);
· ибупрофен (800-2400 мг/сут);
· лорноксикам (8-12 мг/сут).
Селективные НПВП, по эффективности достоверно не отличаясь от
неселективных, реже вызывают НПВП-гастропатии и серьезные нежелательные реакции
со стороны ЖКТ, хотя и не исключают развитие этих осложнений. Ряд клинических исследований
продемонстрировал повышенную вероятность развития тяжелой сосудистой патологии
(инфаркт миокарда, инсульт) у пациентов, получавших препараты из группы
коксибов, в связи, с чем возможность лечения целекоксибом должна обсуждаться с
особой осторожностью у больных с ИБС и другими серьезными кардиоваскулярными
патологиями.
7.5
Дополнительные медикаментозные методы лечения
В качестве симптоматического анальгетика (или дополнительного анальгетика
при недостаточной эффективности НПВП) может использоваться парацетамол
(ацетаминофен) в дозе 500-1500 мг/сут, который обладает относительно невысокой
токсичностью. Для локальной симптоматической терапии используются НПВП в виде
гелей и мазей, а также диметилсульфоксид в виде 30-50% водного
раствора в форме аппликаций. При наличии остеопороза показано соответствующее
лечение препаратами кальция, витамина Д3, бифосфонатами, кальцитонином.
8. Общие
принципы ведения больных ревматоидным артритом
Больному с установленным диагнозом ревматоидный артрит должен быть
назначен препарат из группы БПВП, который при хорошем клиническом эффекте может
применяться как единственный метод терапии. Другие лечебные средства
используются по мере необходимости.
Больной должен быть информирован о характере своего заболевания, течении,
прогнозе, необходимости длительного сложного лечения, а также о возможных
нежелательных реакциях и схеме контроля за лечением, неблагоприятных сочетаниях
с другими препаратами (в частности, алкоголем), возможной активации очагов
хронической инфекции на фоне лечения, целесообразности временной отмены
иммуносупрессивных препаратов при возникновении острых инфекционных
заболеваний, о необходимости контрацепции на фоне лечения.
Терапия ревматоидного артрита должна назначаться врачом-ревматологом и
проводиться под его наблюдением. Лечение биологическими препаратами может
проводиться только под контролем ревматолога, имеющего достаточные знания и
опыт для его проведения. Терапия является длительной и подразумевает
периодический контроль активности болезни и оценку ответа на терапию.
Профилактика
В связи с тем, что была доказана связь между развитием РА и курением,
одним из подходов к первичной профилактике заболевания читают отказ от курения,
особенно для родственников первой степени родства больных анти- ЦЦП позитивным
РА.
9. Прогноз и исходы
Благоприятные прогностические признаки РА:
· мужской пол;
· начало заболевания в возрасте до 40 лет;
· продолжительность болезни менее одного года;
· острое начало заболевания.
Неблагоприятные прогностические признаки РА:
· постепенное начало заболевания;
· раннее поражение крупных суставов;
· персистирующая активность болезни;
· выявление РФ в сыворотке крови больного в течение первого
года заболевания;
· высокие титры РФ;
· раннее появление костных узур;
· носительство антигенов НLA DR4/Dw4.
Прогноз для жизни у преобладающего большинства больных ревматоидным
артритом благоприятный. Он ухудшается при появлении клинических признаков
васкулита и присоединении амилоидоза. Сравнительно худший прогноз в отношении
функционального состояния суставов отмечается у больных при начале
ревматоидного артрита в возрасте до 30 лет, при сохраняющейся активности
процесса в течение более 1 года от начала болезни, при наличии подкожных
ревматоидных узелков и высокого титра ревматоидного фактора в сыворотке крови.
Ожидаемая продолжительность жизни у больных РА ниже на 3 года у женщины и
на 7 лет у мужчин. Через 20 лет от начала болезни 60-90% пациентов теряют
трудоспособность, а треть становятся инвалидами.
Заключение
Ревматоидный артрит - наиболее сложное и тяжелое заболевание суставов,
отличающееся многообразием клинических проявлений. В связи с этим необходимо
знать симптомы, лабораторные и инструментальные признаки болезни, что поможет
оценить значение различных диагностических признаков и начать лечение.
Литература
1. Хаким А.
Справочник по ревматологии. − М.: ГЭОТАР-Медиа, 2010. − С. 560
2. Бортная
Т. Ревматология. - М.: Эксмо, 2010.
. Багирова
Г.Г. Избранные лекции по ревматологии. - М.: Медицина, 2008.
. Муравьев
Ю.В. Дискуссионные вопросы отечественной классификации ревматоидного артрита.
// Научно-практическая ревматология. − 2007.
. Клинические
рекомендации. Ревматология. / Под. ред. Е.Л. Насонова. − М.:
ГЭОТАР-Медиа, 2006.
. Насонов
Е.Л., Каратеев Д.Е., Чичасова Н.В., Чемерис Н.А. Современные стандарты
фармакотерапии ревматоидного артрита. // Клиническая фармакология и терапия. −
2005. − Т. 14. − №1.
. Бабурин
И.Н. Ревматоидный артрит: обратимость изменений. // Лечащий врач. - 2007. −
№5, − С. 78-79.
. Чичасова
Н.В. Лечение ревматоидного артрита: тактические вопросы в практике клинициста.
// Лечащий врач. − 2010г. − №7. − С. 40-46.
. Балабанова
Р.М., Каратеев Д.Е., Кашеваров Р.Ю., Лучихина Е.Л. Лефлуномид (Арава) при
раннем ревматоидном артрите. // Научно-практическая ревматология. − 2005.
− №5.
10. Олюнин
Ю.А., Балабанова Р.М. Определение активности ревматоидного артрита в
клинической практике / Тер. архив. − 2005.
11. Муравьев
Ю.В. О классификации ревматоидного артрита. Научно-практической ревматологии,
2005.